Consenso AEA 2018 en inestabilidad multidireccional de hombro
2018 AEA consensus on multidirectional shoulder instability
Resumen:
La inestabilidad multidireccional del hombro es un problema complejo que a menudo es difícil de diagnosticar y requiere una evaluación cuidadosa antes de tomar cualquier decisión sobre el tratamiento. Se presentan los resultados del consenso sobre inestabilidad multidireccional de la Asociación Española de Artroscopia (AEA) en 2018.
La inestabilidad glenohumeral se produce debido al fracaso de una compleja interacción de mecanismos que estabilizan el hombro: el arco glenoideo y humeral, la integridad del labrum, ligamentos y cápsula, así como un balance neuromuscular imprescindible para mantener la estabilidad.
Se debe identificar cuidadosamente al sujeto con inestabilidad multidireccional. A la hora de evaluar al sujeto con inestabilidad multidireccional se debe distinguir entre inestabilidad y laxitud. Se deben explorar ambas entidades y definir la dirección de la inestabilidad. La artrorresonancia magnética es una herramienta útil para identificar la laxitud capsular y otras lesiones sutiles.
A la hora de plantear el tratamiento, es crítico identificar pacientes con luxaciones voluntarias y patología psiquiátrica. El tratamiento conservador debe mantenerse al menos 3-4 meses de forma adecuada antes de valorar una cirugía y debe individualizarse según las características y la actividad del paciente. Es fundamental el control de la escápula y la propiocepción.
Los resultados entre la cirugía abierta y artroscópica son semejantes, si bien las ventajas de la artroscópica son la menor agresividad, un mejor resultado estético y la posibilidad de corregir los elementos estabilizadores estáticos anteriores y posteriores en un mismo tiempo, preservando la integridad de los estabilizadores dinámicos. Los objetivos de la panplicatura capsular artroscópica son el aumento de la altura labral, la disminución del volumen de la cápsula articular redundante y restablecer o retensar el ligamento glenohumeral inferior (LGHI), todo ello respetando los tejidos sanos y de forma equilibrada en el sentido anteroposterior.
Abstract:
Multidirectional shoulder instability is a complex problem that is often difficult to diagnose and requires careful evaluation before making any treatment decision. The results of the consensus on multidirectional instability of the A.E.A. in 2018 are presented.
Glenohumeral instability occurs due to the failure of the complex interaction of mechanisms that stabilize the shoulder: the glenoid and humeral arches, the integrity of the labrum, ligaments and capsule, as well as the neuromuscular balance essential to maintain stability.
The subject with multidirectional instability should be carefully identified. When assessing the subject with multidirectional instability, one must distinguish between instability and laxity. Both entities should be examined, and the direction of instability defined. Arthro-MRI is a useful tool to identify capsular laxity and other subtle lesions.
Identifying patients with voluntary dislocations and psychiatric pathology is critical when considering treatment. Conservative treatment should be maintained at least 3-4 months in an appropriate manner before considering surgery and should be individualized according to the characteristics and activity of the patient. It is essential to control the scapula and proprioception.
The results with open and arthroscopic surgery are similar, although the advantages of arthroscopy are that it is less aggressive, has better aesthetic result, and has the possibility to correct both anterior and posterior stabilizing elements, preserving the integrity of the dynamic stabilizers. The objectives of the arthroscopic 360° capsular plication are the increase in labral height, the reduction of the redundant joint capsule volume and the reestablishment or retension of the inferior glenohumeral ligament, while respecting the healthy tissues and in a balanced way in the anterior-posterior direction.
Introducción
La inestabilidad multidireccional (IMD) del hombro es un problema complejo que a menudo es difícil de diagnosticar y requiere una evaluación cuidadosa antes de tomar cualquier decisión sobre el tratamiento.
El problema afecta a individuos más jóvenes y es relativamente poco común en comparación con la inestabilidad traumática(1). Para poder hacer una valoración adecuada de estos sujetos es necesario tener una comprensión clara del papel de la hiperlaxitud, las variaciones anatómicas, el desequilibrio muscular y los posibles incidentes traumáticos de cada paciente específico con IMD(2). A la hora de plantear un tratamiento adecuado, la mayoría de los pacientes responden bien a un periodo de manejo conservador con fisioterapia(3). Cuando el tratamiento conservador fracasa, hay que considerar la cirugía y se han propuesto muchos procedimientos quirúrgicos diferentes con resultados muy variables(4).
El objetivo de este texto es plasmar las conclusiones a las que se llegó en una sesión el 7 de septiembre de 2018 en Madrid durante las Segundas Jornadas de Actualización de la Asociación Española de Artroscopia (AEA) de 2018, que se focalizaron en el tema de IMD de hombro. Esta sesión está disponible para su revisión online en https://www.aeajornadas.com/programa-hombro/. Se analiza la fisiopatología del proceso, su clasificación, el diagnóstico clínico y radiológico, la identificación del paciente y su manejo tanto conservador como quirúrgico (Tabla 1).
Fisiopatología de la inestabilidad multidireccional
La estabilidad de la articulación glenohumeral se consigue gracias a una compleja interacción de diversos mecanismos que incluyen la presencia de una arco glenoideo y humeral congruente y efectivo, la integridad del labrum y la cápsula que contribuyen a aumentar ese arco glenoideo efectivo y ayudan a producir un efecto de ventosa glenohumeral, facilitado por la presencia de un líquido articular con gran resistencia a la tensión que aumenta la resistencia para decoaptar la articulación(5). La cápsula y los ligamentos glenohumerales tienen una función de restricción mecánica clara en las posiciones de máxima tensión (por ejemplo, la abducción y rotación externa del brazo tensa la banda anterior del ligamento glenohumeral inferior –LGHI–), además de una importante función propioceptiva que en condiciones normales produce una respuesta muscular coordinada y efectiva del húmero y de la escápula para proporcionar un gran arco de movilidad manteniendo la estabilidad articular(6). Varios de estos mecanismos pueden verse comprometidos en la IMD.
La IMD ocurre típicamente en paciente jóvenes con antecedentes familiares positivos (padres o hermanos) con hiperlaxitud asociada sin un antecedente traumático claro y evidente. Esta inestabilidad ocurre en un rango medio de movilidad cuando no existe tensión de la cápsula, por lo que es más fácil que sea multidireccional (en comparación con casos traumáticos) y bilateral.
La alteración capsular predominante es el aumento de volumen capsular glenohumeral con predominio del bolsillo capsular inferior(7). La alteración cualitativa capsular es evidente en colagenopatías (por ejemplo, síndrome de Ehlers-Danlos), pero se han demostrado alteraciones en la distribución, el entrecruzamiento y el tipo de colágeno y, recientemente, también afectando a la elastina en sujetos sin un diagnóstico de colagenopatía, siendo posible que ese colágeno deficiente tolere peor las deformaciones mecánicas(8,9). Es frecuente que los pacientes presenten hipermovilidad de otras articulaciones con puntuaciones aumentadas en la escala de Beighton o del Hospital del Mar(10,11).
El labrum suele ser hipoplásico o atrófico, tiene menor resistencia mecánica y puede presentar fisuraciones por las subluxaciones frecuentes de estos pacientes(12).
Estos pacientes presentan un movimiento alterado del hombro con una hiperactivación del músculo dorsal ancho, rigidez del pectoral y alteración de la cinemática escapular que contribuyen a la generación y perpetuación de la inestabilidad(13,14,15,16). Se ha demostrado que un tratamiento rehabilitador o quirúrgico dirigido puede mejorar el control muscular y la función de los pacientes(17,18,19). Asimismo, se ha demostrado un retraso en la generación de señales aferentes o una respuesta muscular inadecuada con alteraciones del patrón de activación muscular y con disminución del control espacial y la precisión(20,21,22,23,24).
Todas o parte de las estructuras previas pueden estar afectadas en un paciente con IMD, aunque es difícil establecer la secuencia fisiopatológica exacta, ya que puede ser diferente para cada caso, pero deben evaluarse para explorar la contribución de los mismos en cada sujeto.
Anamnesis y exploración del sujeto con inestabilidad multidireccional
En el diagnóstico de la IMD la sospecha clínica es fundamental, puesto que es un diagnóstico complejo y fundamentalmente clínico. Por ello, es preciso realizar una correcta y detallada anamnesis y exploración clínica que, en su sistematización, nos responda a las 3 preguntas fundamentales que se detallan a continuación.
¿Es un hombro inestable?
Dado que la inestabilidad es un concepto clínico, un síntoma, es nuestro paciente quien debe darnos dicha información durante la anamnesis. Generalmente son pacientes en la 2.a o 3.a década de la vida, cuya queja fundamental será dolor que afecta a su desarrollo deportivo o actividades de la vida diaria, obligándoles a evitar ciertas posiciones y actividades que provocan la clínica. En ocasiones, estas posiciones nos pueden orientar al diagnóstico, como, por ejemplo: dolor al cargar bolsas en la inestabilidad inferior, dolor al empujar puertas en la posterior o en posición de armar en la anterior(25,26,27). El rango de los síntomas es muy amplio y puede oscilar desde un dolor vago sin sensación de inestabilidad hasta una luxación franca.
¿Es inestable en una o más direcciones?
Con la información previa, se debe terminar de responder a estas dos primeras preguntas, intentando con nuestras maniobras de exploración provocar síntomas en el paciente en las 3 direcciones más comunes en la inestabilidad. Es importante recordar ahora que las pruebas de laxitud positivas no deben anotarse como inestabilidad, así como las que provoquen dolor deberían igualmente anotarse como dolorosas, no inestables. El resultado más fiable para confirmar la inestabilidad es la aprensión.
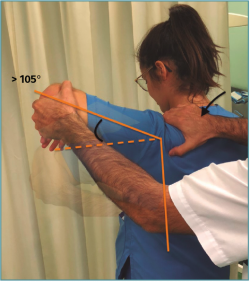
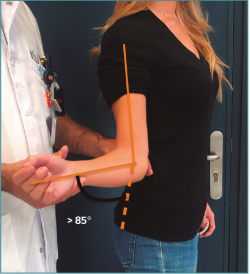
Las pruebas de sulcus, Gagey (Figura 1), hiperrotación externa (Figura 2) y load and shift (anterior y posterior) están reconocidas como las pruebas más sensibles para el diagnóstico de una IMD. Como test de provocación, el fundamental es la prueba de aprensión (anterior y posterior) con la recolocación, que podemos mejorar con la maniobra de la “sorpresa”, liberando súbitamente la presión que estabilizaba el hombro en la recolocación. Para la detección de alteraciones del labrum posterior, el Kim Test es más sensible en lesiones predominantemente inferiores y el Jerk Test, lo es para las predominantemente posteriores(28).
figura1.png
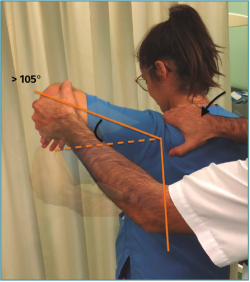
Figura 1. Test de Gagey: es un test que analiza la laxitud inferior. Se bloquea la movilidad de la escápula con una mano mientras se realiza una abducción pasiva del brazo con la otra. Se considera positivo si se consigue una abducción pasiva, con escápula bloqueada, mayor de 105° o una diferencia de 20° entre los dos hombros.
figura2.png
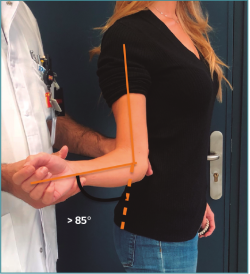
Figura 2. Test de hiperrotación externa: es un test que evalúa la laxitud anterior. Con el brazo pegado al cuerpo (0° de abducción/flexión) se realiza un movimiento de rotación externa sujetando el codo con una mano mientras la otra lleva el antebrazo con el codo flexionado 90° en rotación externa de hombro. Es positivo si hay una rotación externa pasiva con el codo pegado al cuerpo de más de 85°.
Asimismo, se debe explorar la cinética escapulotorácica para descartar la asociación con una discinesia escapulotorácica, que será de especial relevancia a la hora de orientar el tratamiento y valorar la evolución del paciente(2).
¿Asocia un cuadro de hiperlaxitud generalizada?
Por último, una vez detectada la IMD –paciente con síntomas de inestabilidad en 2 o más direcciones– y valorada la posibilidad de una discinesia escapulotorácica asociada, interesa de forma especial conocer la asociación con hiperlaxitud generalizada o no. Para ello, se pueden utilizar las escalas de hipermovilidad articular de Bulbena(11) o los criterios de Beighton(10), los cuales recogen, para miembro superior, los siguientes signos:
- Rotación externa en neutro mayor de 85°, que ha demostrado ser un factor predisponente para la luxación de hombro.
- Extensión de la 5.a metacarpofalángica de 90°.
- Hiperextensión de codo de más de 10°.
- Distancia del pulgar a la cara volar de antebrazo de menos de 21 mm.
En caso de detectar hiperlaxitud, se debe investigar la laxitud sintomática en otras articulaciones para referir al paciente a estudio de enfermedades reumatológicas.
Asimismo, hay que estar alerta ante los pacientes que provocan luxaciones de forma voluntaria y que con frecuencia se engloban en esta entidad. La asociación en la presentación clínica de sulcus, una marcada escápula alada y una subluxación posterior por rotación interna activa deben hacernos sospechar este cuadro(25,29).
Radiología en inestabilidad multidireccional
Las radiografías simples no tienen un gran valor diagnóstico, pero deben realizarse y evaluarse para detectar alteraciones glenohumerales y deficiencias óseas, ya sea en la cabeza humeral o en el borde glenoideo. El uso de radiografías en tracción (con pesos colgados en la extremidad) no es particularmente útil(2).
En caso de que se sospeche una deficiencia ósea, una tomografía computarizada en los planos axial y coronal identificará y cuantificará claramente los defectos óseos. Sin embargo, las alteraciones óseas no son comunes en la IMD, por lo que la resonancia magnética (RM) sigue considerándose el patrón oro. En particular, la artrografía por RM (artro-RM) permite la distensión capsular y mejora la definición del labrum glenoideo y los ligamentos glenohumerales, permitiendo apreciar lesiones sutiles de dichas estructuras. Aunque a menudo se observan anomalías en el labrum y un aumento en el volumen glenohumeral, estos hallazgos son inespecíficos y pueden no reflejar la inestabilidad real. Se ha sugerido que el aumento en el tamaño del intervalo rotador (IR) o la presencia de una hernia capsular a ese nivel podría ser un hallazgo clave en la inestabilidad multidireccional(30), pero otros estudios no han encontrado diferencias entre los diferentes tipos de inestabilidad y los grupos control(31,32).
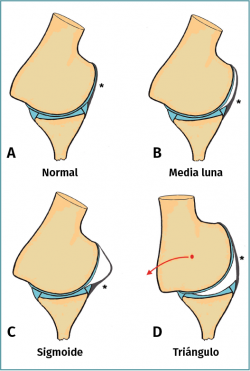
Estudios más recientes sugieren que la artro-RM realizada en abducción y rotación externa (ABER) ofrece un mejor valor diagnóstico que la artro-RM normal. Se han descrito 2 signos que, combinados, permiten una identificación precisa y reproducible de pacientes con IMD atraumática (Figura 3). El signo de la media luna es la identificación de una capa de líquido en forma de media luna entre el ligamento glenohumeral anteroinferior (AIGHL) y la cabeza humeral. La forma de media luna o de sigmoide son igualmente válidas para el diagnóstico, ya que un hombro normal no mostraría ningún líquido, debido al ajuste de las estructuras anteriores contra la cabeza humeral. El signo del triángulo es casi el mismo signo, pero con una hiperabducción y un descentrado de la cabeza humeral que muestra esa forma de triángulo entre la cabeza humeral, la superficie articular de la glena y el ligamento(32). La combinación de los 2 signos ha mostrado una sensibilidad de hasta el 90% y una especificidad del 94%.
figura3.png
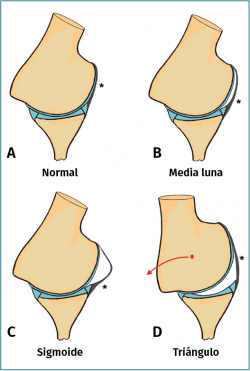
Figura 3. Signos radiológicos en artrografía por resonancia magnética (artro-RM) de inestabilidad multidireccional. A: la imagen normal en abducción y rotación externa del fascículo anterior del ligamento glenohumeral inferior (*), donde se le aprecia apretado contra la cabeza humeral; B: signo de la media luna; C: sigmoide; D: signo del triángulo, debido a la traslación posterior de la cabeza humeral.
En el caso de que queramos dar un paso adelante y evaluar los patrones anormales de activación muscular, la electromiografía (EMG) dinámica puede ofrecer una ayuda al diagnóstico útil, ya que en casi todos los casos existen patrones de activación muscular anormales(33). También puede ser importante para caracterizar patologías específicas y desarrollar protocolos de rehabilitación específicos para cada paciente. Sin embargo, estudios de estas características no son de fácil acceso en España. La EMG simple puede ser útil en algunos sujetos para descartar lesiones nerviosas sutiles de la cintura escapular.
Clasificación de la inestabilidad (multidireccional) de hombro
Una clasificación ideal debe incluir todos los posibles tipos de una determinada patología con el foco en determinar indicaciones terapéuticas específicas. La inestabilidad del hombro es un proceso que engloba una gran variedad de formas de presentación con un sustrato con una variada combinación de lesiones. Un paciente puede presentar más de una patología e incluso esta puede variar con el tiempo(34,35). Las conocidas clasificaciones de Rockwood y la de Thomas-Matsen son inadecuadas porque no reflejan esta variedad señalada de formas y de lesiones ni su manejo terapéutico preciso, ya que están basadas en la dirección, y en la etiología y la dirección, respectivamente.
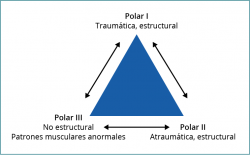
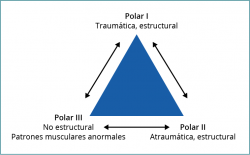
La denominada clasificación de Stanmore(36), con su patrón de 3 polos (Figura 4), explica que las causas de la inestabilidad pueden ser debidas a procesos traumáticos o a problemas estructurales, pero establece un tercer origen de la inestabilidad, la disfunción muscular. Esta clasificación tiene también en cuenta que en determinados sujetos se pueden encontrar patrones intermedios. Además, establece que la inestabilidad es un proceso dinámico que puede cambiar con el tiempo y un sujeto puede evolucionar de uno a otro polo. Delimita también, como factor de mala respuesta al tratamiento rehabilitador, la presencia de alteraciones estructurales capsuloligamentosas y define la necesidad de identificar y cuantificar las diferentes posibles lesiones.
La clasificación MIQ, propiciada por un grupo de autores de habla hispana(37), cumple también los requisitos a los que hemos aludido: incluye todos los posibles tipos por su mecanismo (M) y su etiología (I). Además, introduce un nuevo concepto, el de la “calidad de los tejidos” (Q). Valida conceptos importantes para tener en cuenta: el denominado grupo M3 acepta de manera inequívoca la presencia de un traumatismo en pacientes con laxitud previa. También, en la descripción de los grupos I3 e I4, se consagra la necesidad de tener en cuenta las dobles lesiones, cuando una inestabilidad anterior se acompaña con frecuencia de lesiones por tracción en el labrum y/o las estructuras capsuloligamentosas posteriores.
Por último, la clasificación propuesta por Gerber(38) es una descripción de todas las posibles formas de pérdida de contacto articulares, muchas de ellas crónicas encuadradas en el tipo A. Si nos centramos exclusivamente en el denominado tipo B de inestabilidades dinámicas, la descripción de los subtipos B4 (IMD sin hiperlaxitud) y B5 (IMD con hiperlaxitud) nos puede servir como base de discusión y de orientación en la toma de decisiones terapéuticas. No obstante, no refleja claramente la variedad de formas intermedias y de tipos de lesión ni su manejo terapéutico preciso.
Identificación del paciente con inestabilidad multidireccional
La ausencia de una definición consistente de IMD hace que sea difícil identificar claramente a estos pacientes; aún más, se ha demostrado que las variaciones en la definición de la IMD influyen significativamente en el número de pacientes que se incluyen en el diagnóstico(39). Distinguir entre laxitud de hombro e inestabilidad de hombro es importante. La laxitud es fisiológica y multidireccional. La inestabilidad, sin embargo, es patológica y puede ser unidireccional, bidireccional o tridireccional(40). La mayoría de los casos descritos como IMD es probable que sean inestabilidades unidireccionales con hiperlaxitud –aproximadamente 30% de los casos de inestabilidad(38)–.
La IMD sin hiperlaxitud es más rara que la IMD con hiperlaxitud, pero más fácilmente identificable. Habitualmente, el paciente relata al menos 2 traumatismos significativos o episodios de inestabilidad. Las lesiones casi invariablemente son de suficiente gravedad como para justificar la consulta y tiene lesiones típicas en las pruebas de imagen de inestabilidad anterior y posterior(38).
La prevalencia de la IMD con hiperlaxitud es desconocida, aunque se estima que representa menos del 5% de los casos de inestabilidad; típicamente afecta a personas de entre 12 y 35 años. Aunque la incidencia de la laxitud ligamentosa generalizada es más alta en mujeres, aún no se han llevado a cabo estudios de prevalencia sobre la relación entre género e IMD. Actualmente, la mayoría de los autores coinciden en que la IMD es igual de frecuente en hombres y mujeres(41,42).
El diagnóstico del hombro con IMD debe basarse en una comprensión clara del papel de la hiperlaxitud, las variaciones anatómicas, el desequilibrio muscular y los posibles incidentes traumáticos en cada paciente(4). La inestabilidad se refiere a una situación sintomática, por lo que la IMD se define como inestabilidad involuntaria sintomática en 2 o más direcciones y debe diferenciarse claramente de la hiperlaxitud asintomática(29). La laxitud en sí misma no es una indicación para el tratamiento y las maniobras de exploración deben ser sintomáticas para considerarse positivas. Comúnmente, la principal queja es un dolor inespecífico, asociado o no a otros síntomas sutiles que cubren un amplio rango desde un dolor sin percepción de inestabilidad a inestabilidad franca. A veces el paciente refiere una pérdida en el rendimiento de su hombro, ya sea en actividades de la vida diaria o en su fuerza y rendimiento atlético(2).
Los pacientes con IMD con hiperlaxitud tienen reducción de la fuerza muscular y control neuromuscular alterado en comparación con los controles(21,22). En las pruebas de imagen puede haber ausencia o mínimas lesiones anatómicas, pero el aumento del volumen capsular está presente(7). Sigue siendo necesario definir criterios claros de inclusión, clasificación y subdivisiones de la IMD con el fin de identificar mejor a estos pacientes.
Manejo conservador de la inestabilidad multidireccional
Una vez realizado el diagnóstico de IMD y tras descartar lesiones anatómicas causantes de la clínica, la mayoría de los autores optan por iniciar un tratamiento conservador(27,42,43). Resulta primordial antes de indicar un tratamiento determinado descartar problemas emocionales subyacentes que precisen de ayuda psicológica o psiquiátrica(44,45).
A pesar de existir un acuerdo generalizado para el tratamiento de la mayoría de estos pacientes mediante un programa de ejercicios, no hay suficiente evidencia para respaldar un programa específico, ni datos suficientes sobre el tipo y el ritmo de estos ejercicios(46). Estos pacientes necesitan maximizar la estabilidad dinámica, la posición de la escápula, la propiocepción y mejorar el control neuromuscular en los rangos medios de movimiento(47). Tampoco existe acuerdo en cuanto a la duración del tratamiento rehabilitador antes de plantear un procedimiento quirúrgico. Mientras que para algunos autores debería ser de al menos 6 meses, otros recomiendan tratamiento quirúrgico si no se observa mejoría en 3 o 4 meses de un correcto tratamiento conservador(43).
De entre los programas de rehabilitación publicados destaca el de Burkhead y Rockwood(43), que describen con suficiente detalle los ejercicios para permitir su reproducibilidad. Se basa en el principio de resistencia progresiva y comienza con ejercicios de fortalecimiento del deltoides y de los músculos del manguito. En una primera fase se emplean cintas elásticas con incrementos de 0,5 kg (desde medio kilo a 3 kg de resistencia) y se realizan 5 ejercicios durante 2-3 semanas con cada goma. En una segunda fase, se realizan 5 series de estos 5 ejercicios con poleas 2 o 3 veces al día. Se inician con 4-5 kg de peso con incrementos de 1 kg hasta alcanzar 7 kg en mujeres y 9-11 kg en varones. Posteriormente, añadieron ejercicios para potenciar serrato anterior y romboides con flexiones en pared y suelo, así como trapecio y elevadores de escápula con ejercicios de encogimiento de hombros.
Más recientemente, Watson et al.(48,49) desarrollaron un programa de rehabilitación que compararon con el de Burkhead y Rockwood en un ensayo clínico aleatorizado. El programa consistía en 6 etapas, cuyas 2 primeras se centran en el control de la escápula y ejercicios en posiciones funcionales. El programa tiene 2 componentes principales: evaluación e intervención y, a diferencia del de Burkhead y Rockwood, las etapas del programa no son estrictamente secuenciales y permiten la prescripción de ejercicio individualizado con una duración de 3 a 6 meses según las características del paciente.
En una revisión sistemática reciente, el tratamiento conservador con terapia de ejercicios ha sido superior a la cirugía en lo que respecta al grado de satisfacción de los pacientes, pero peor en lo que respecta a la recuperación funcional objetiva de estos(46).
Manejo quirúrgico: técnica y resultados
En aquellos pacientes con IMD de hombro, sintomáticos, donde haya fracasado el tratamiento conservador reglado, tras un periodo habitualmente no inferior a 6 meses, está indicada la cirugía. En este sentido, focalizaremos el discurso en el tratamiento quirúrgico artroscópico de los casos B5 (IMD con hiperlaxitud) de la ya nombrada clasificación de Gerber(38).
figura5.png
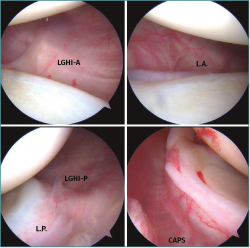
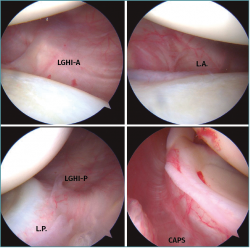
Figura 5. Hallazgos artroscópicos en hombro de paciente con inestabilidad multidireccional (IMD): arriba a la izquierda se aprecia la normal anatomía de la banda anterior del ligamento glenohumeral anterior (LGHI-A). Arriba a la derecha, al igual que a la izquierda, se puede apreciar un labrum anterior (LA) hipotrófico y sin altura. Abajo a la izquierda se aprecia la banda posterior del LGHI (LGHI-P) con buen aspecto, así como un labrum posteroinferior (LP) hipotrófico retroverso. Por último, abajo a la derecha, un detalle del aspecto posterosuperior de la articulación del hombro donde se aprecia una cápsula (CAPS) redundante llamativa.
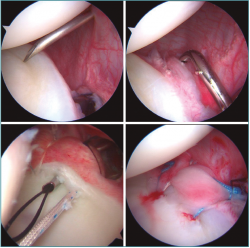
Los hallazgos artroscópicos habituales en estos pacientes son la ausencia de lesiones con normalidad anatómica del LGHI, cápsula laxa y redundante y labrum hipotrófico, en retroversión o con poca altura(12) (Figura 5). La retracción térmica de la cápsula, a la vista de sus pobres resultados a medio-largo plazo, está totalmente denostada(50). En el momento actual, la técnica de elección es la panplicatura capsular artroscópica. Los objetivos de este son reducir el tamaño capsular, sobre todo inferior, tensar el LGHI y restaurar la altura del labrum de una forma compensada en el plano anteroposterior. Se puede realizar en decúbito lateral o en silla de playa, con la ayuda de 3 o 4 portales artroscópicos convencionales y cánulas, según las preferencias individuales. Es recomendable el uso de 4-6 anclajes glenoideos, preferentemente “todo sutura” de pequeño tamaño, abarcando entre 1 y 5 cm de tejido capsular que se fruncirá con las suturas apoyado en el labrum, cuya indemnidad hay que respetar. La visión desde el portal anterosuperior es recomendable y la secuencia ideal de plicatura es de posterior a anterior y de inferior a superior. En el caso de un hombro derecho, el orden sería, teniendo en cuenta los números de la esfera horaria en glena: 6,5-5,5-7,5-4,5… (Figura 6).
figura6.png
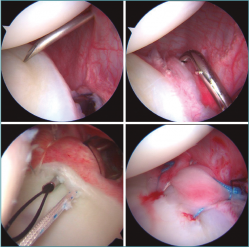
Figura 6. Imágenes artroscópicas de un hombro derecho obtenidas desde el portal anterosuperior en un mismo paciente con inestabilidad multidireccional (IMD) B5 de Gerber: arriba a la izquierda se observan la cánula del portal posterior, el acceso percutáneo posterolateral para los anclajes posteroinferiores y la redundancia capsular en esa zona. Arriba a la derecha se aprecia un pasador de lanzaderas para suturas introducido a través de la cánula del portal posterior que va a atravesar la cápsula a 1-1,5 cm de la glena. Abajo a la izquierda se puede comprobar que la punta del pasador curvo ha atravesado 1 cm de cápsula, al labrum posteroinferior respetándolo y que aparece inferior al anclaje. Por último, abajo a la derecha se presenta el estado final de la plicatura posteroinferior con 2 anclajes y 3 suturas. Se puede apreciar, comparando con la imagen de arriba a la izquierda, el aumento de altura labral y la reducción de volumen capsular conseguidos.
En los casos donde la falta de altura del labrum sea llamativa, puede ser necesaria la desinserción, movilización y reinserción capsulolabral como gesto técnico asociado(51). Otros gestos técnicos que se podrían asociar serían el remplissage en los raros casos de lesiones de Hill-Sachs, la plicatura del ligamento glenohumeral medio (LGHM) al labrum anterior como en las microinestabilidades, aunque no está demostrado que aporte una estabilidad mayor en estos casos y los gestos sobre el IR. En este sentido, no existe un consenso acerca de la necesidad y funcionalidad del cierre del IR pero, si se decide realizarlo, siempre como gesto asociado, lo más conveniente es hacerlo de medial a lateral utilizando las fibras del ligamento glenohumeral superior (LGHS) y el anudado final con el hombro en 30° de abducción y en rotación externa máxima(52).
Los resultados de la técnica artroscópica son satisfactorios y comparables con los de la técnica abierta. Chen et al.(53) publicaron en 2016 el resultado de un extenso metaanálisis en el que la tasa de recidiva tras la cirugía fue del 9% en la técnica abierta y del 6% en la artroscópica, con una tasa de reintervención del 5,2 y el 4,8%, respectivamente. La pérdida de función pasiva postoperatoria fue también semejante, con un déficit de rotación externa de 7° en el grupo abierto y 2° en el artroscópico. El desarrollo de las técnicas artroscópicas, a través de las cuales se pueden tratar con precisión los estabilizadores estáticos preservando los dinámicos como el tendón subescapular, y asociado a la posibilidad de corregir al mismo tiempo las zonas articulares anterior y posterior, en manos expertas, ha llevado a obtener resultados que suponen desplazar del gold standard en el tratamiento de la IMD a la técnica de plicatura inferior abierta(4,54).
Conclusiones
La IMD es un problema infrecuente, pero difícil de identificar y manejar. Es esencial distinguir al paciente inestable en varias direcciones de aquel hiperlaxo con inestabilidad en una sola dirección. Las pruebas de imagen tienen una utilidad limitada. El tratamiento debe ser conservador en principio, pero en algunos casos la panplicatura capsular artroscópico puede ser la solución.
Tablas
Figuras
Figura 1. Test de Gagey: es un test que analiza la laxitud inferior. Se bloquea la movilidad de la escápula con una mano mientras se realiza una abducción pasiva del brazo con la otra. Se considera positivo si se consigue una abducción pasiva, con escápula bloqueada, mayor de 105° o una diferencia de 20° entre los dos hombros.
Figura 2. Test de hiperrotación externa: es un test que evalúa la laxitud anterior. Con el brazo pegado al cuerpo (0° de abducción/flexión) se realiza un movimiento de rotación externa sujetando el codo con una mano mientras la otra lleva el antebrazo con el codo flexionado 90° en rotación externa de hombro. Es positivo si hay una rotación externa pasiva con el codo pegado al cuerpo de más de 85°.
Figura 3. Signos radiológicos en artrografía por resonancia magnética (artro-RM) de inestabilidad multidireccional. A: la imagen normal en abducción y rotación externa del fascículo anterior del ligamento glenohumeral inferior (*), donde se le aprecia apretado contra la cabeza humeral; B: signo de la media luna; C: sigmoide; D: signo del triángulo, debido a la traslación posterior de la cabeza humeral.
Figura 4. El triángulo de Stanmore. Distingue 3 maneras (3 polos) de presentación de la inestabilidad. Un determinado sujeto puede presentar inestabilidad en un solo polo y, durante su evolución, progresar y situarse entre 2 de ellos.
Figura 5. Hallazgos artroscópicos en hombro de paciente con inestabilidad multidireccional (IMD): arriba a la izquierda se aprecia la normal anatomía de la banda anterior del ligamento glenohumeral anterior (LGHI-A). Arriba a la derecha, al igual que a la izquierda, se puede apreciar un labrum anterior (LA) hipotrófico y sin altura. Abajo a la izquierda se aprecia la banda posterior del LGHI (LGHI-P) con buen aspecto, así como un labrum posteroinferior (LP) hipotrófico retroverso. Por último, abajo a la derecha, un detalle del aspecto posterosuperior de la articulación del hombro donde se aprecia una cápsula (CAPS) redundante llamativa.
Figura 6. Imágenes artroscópicas de un hombro derecho obtenidas desde el portal anterosuperior en un mismo paciente con inestabilidad multidireccional (IMD) B5 de Gerber: arriba a la izquierda se observan la cánula del portal posterior, el acceso percutáneo posterolateral para los anclajes posteroinferiores y la redundancia capsular en esa zona. Arriba a la derecha se aprecia un pasador de lanzaderas para suturas introducido a través de la cánula del portal posterior que va a atravesar la cápsula a 1-1,5 cm de la glena. Abajo a la izquierda se puede comprobar que la punta del pasador curvo ha atravesado 1 cm de cápsula, al labrum posteroinferior respetándolo y que aparece inferior al anclaje. Por último, abajo a la derecha se presenta el estado final de la plicatura posteroinferior con 2 anclajes y 3 suturas. Se puede apreciar, comparando con la imagen de arriba a la izquierda, el aumento de altura labral y la reducción de volumen capsular conseguidos.
Información del artículo
Cita bibliográfica
Autores
Miguel Ángel Ruiz Ibán
Director de REACA
Cirugía Ortopédica y Traumatología. Unidad de Hombro y Codo. Hospital Universitario Ramón y Cajal. Madrid
Raúl Barco Laakso
Unidad de Hombro y Codo, Servicio de Cirugía Ortopédica y Traumatología A IDIPAZ, Hospital Universitario La Paz, Madrid, España
Miguel García Navlet
Grupo +QTrauma. Hospital Beata María Ana. Madrid
Sección de Traumatología, Unidad de patología de hombro y codo, Hospital ASEPEYO, Coslada, Madrid, España
Unidad de Hombro y Codo. +QTrauma. Hospital Beata María Ana. Madrid
Ricardo Cuéllar Gutiérrez
Instituto Vasco de Cirugía Ortopédica-Traumatología (IVCOT). Policlínica Gipuzkoa Quirón-Salud. Donostia-San Sebastián, Gipuzkoa
Mariano López Franco
Sección de Cirugía Ortopédica y Traumatología. Hospital Universitario Infanta Sofía. San Sebastián de Los Reyes, Madrid
Carlos Gavín González
Unidad de Cirugía Ortopédica y Traumatología. Fundación Hospital Alcorcón. Alcorcón. Madrid
Hospital Quirón. Madrid
José Luis Ávila Lafuente
Unidad de Cirugía de Hombro y Codo. Servicio de Traumatología. Hospital MAZ. Zaragoza
Referencias bibliográficas
-
1Blomquist J, Solheim E, Liavaag S, Schroder CP, Espehaug B, Havelin LI. Shoulder instability surgery in Norway: the first report from a multicenter register, with 1-year follow-up. Acta Orthop. 2012;83:165-70.
-
2Garcia Navlet M, Asenjo-Gismero CV. Multidirectional Instability: Natural History and Evaluation. Open Orthop J. 2017;11:861-74.
-
3Misamore GW, Sallay PI, Didelot W. A longitudinal study of patients with multidirectional instability of the shoulder with seven- to ten-year follow-up. J Shoulder Elbow Surg. 2005;14:466-70.
-
4Ruiz Ibán MA, Díaz Heredia J, García Navlet M, Serrano F, Santos Oliete M. Multidirectional Shoulder Instability: Treatment. Open Orthop J. 2017;11:812-25.
-
5Gibb TD, Sidles JA, Harryman DT 2nd, McQuade KJ, Matsen FA 3rd. The effect of capsular venting on glenohumeral laxity. Clin Orthop Relat Res. 1991;(268):120-7.
-
6Flanders M, Soechting JF. Arm muscle activation for static forces in three-dimensional space. J Neurophysiol. 1990 Dec;64(6):1818-37.
-
7Dewing CB, McCormick F, Bell SJ, Solomon DJ, Stanley M, Rooney TB, Provencher MT. An analysis of capsular area in patients with anterior, posterior, and multidirectional shoulder instability. Am J Sports Med. 2008;36:515-22.
-
8Castagna A, Cesari E, Gigante A, Di Matteo B, Garofalo R, Porcellini G. Age-Related Changes of Elastic Fibers in Shoulder Capsule of Patients with Glenohumeral Instability: A Pilot Study. Biomed Res Int. 2018 Jul 18;2018:8961805.
-
9Rodeo SA, Suzuki K, Yamauchi M, Bhargava M, Warren RF. Analysis of collagen and elastic fibers in shoulder capsule in patients with shoulder instability. Am J Sports Med. 1998 Sep-Oct;26(5):634-43.
-
10Beighton P. Hypermobility scoring. Br J Rheumatol. 1988;27:163.
-
11Bulbena A, Duro JC, Porta M, Faus S, Vallescar R, Martin-Santos R. Clinical assessment of hypermobility of joints: assembling criteria. J Rheumatol. 1992;19:115-22.
-
12Kim SH, Noh KC, Park JS, Ryu BD, Oh I. Loss of chondrolabral containment of the glenohumeral joint in atraumatic posteroinferior multidirectional instability. J Bone Joint Surg Am. 2005;87:92-8.
-
13Ogston JB, Ludewig PM. Differences in 3-dimensional shoulder kinematics between persons with multidirectional instability and asymptomatic controls. Am J Sports Med. 2007;35:1361-70.
-
14Kibler WB, Sciascia A. The role of the scapula in preventing and treating shoulder instability. Knee Surg Sports Traumatol Arthrosc. 2016;24:390-7.
-
15Jaggi A, Noorani A, Malone A, Cowan J, Lambert S, Bayley I. Muscle activation patterns in patients with recurrent shoulder instability. Int J Shoulder Surg. 2012 Oct;6(4):101-7.
-
16Jerosch J, Steinbeck J, Schroder M, Westhues M, Reer R. Intraoperative EMG response of the musculature after stimulation of the glenohumeral joint capsule. Acta Orthop Belg. 1997 Mar;63(1):8-14.
-
17Illyes A, Kiss J, Kiss RM. Electromyographic analysis during pull, forward punch, elevation and overhead throw after conservative treatment or capsular shift at patient with multidirectional shoulder joint instability. J Electromyogr Kinesiol. 2009;19:e438-47.
-
18Moroder P, Minkus M, Bohm E, Danzinger V, Gerhardt C, Scheibel M. Use of shoulder pacemaker for treatment of functional shoulder instability: Proof of concept. Obere Extrem. 2017;12(2):103-8.
-
19Blasier RB, Carpenter JE, Huston LJ. Shoulder proprioception. Effect of joint laxity, joint position, and direction of motion. Orthop Rev. 1994 Jan;23(1):45-50.
-
20Barden JM, Balyk R, Raso VJ, Moreau M, Bagnall K. Dynamic upper limb proprioception in multidirectional shoulder instability. Clin Orthop Relat Res. 2004 Mar;(420):181-9.
-
21Barden JM, Balyk R, Raso VJ, Moreau M, Bagnall K. Atypical shoulder muscle activation in multidirectional instability. Clin Neurophysiol. 2005;116:1846-57.
-
22Morris AD, Kemp GJ, Frostick SP. Shoulder electromyography in multidirectional instability. J Shoulder Elbow Surg. 2004;13:24-9.
-
23Kronberg M, Brostrom LA, Nemeth G. Differences in shoulder muscle activity between patients with generalized joint laxity and normal controls. Clin Orthop Relat Res. 1991 Aug;(269):181-92.
-
24Myers JB, Lephart SM. Sensorimotor deficits contributing to glenohumeral instability. Clin Orthop Relat Res. 2002;(400):98-104.
-
25Merolla G, Cerciello S, Chillemi C, Paladini P, De Santis E, Porcellini G. Multidirectional instability of the shoulder: biomechanics, clinical presentation, and treatment strategies. Eur J Orthop Surg Traumatol. 2015;25:975-85.
-
26Bahu MJ, Trentacosta N, Vorys GC, Covey AS, Ahmad CS. Multidirectional instability: evaluation and treatment options. Clin Sports Med. 2008;27:671-89.
-
27Gaskill TR, Taylor DC, Millett PJ. Management of multidirectional instability of the shoulder. J Am Acad Orthop Surg. 2011;19:758-67.
-
28Kim SH. Multidirectional instability of the shoulder - current concept. Sports Med Arthrosc Rehabil Ther Technol. 2009 Jun 25;1(1):12.
-
29Saccomanno MF, Fodale M, Capasso L, Cazzato G, Milano G. Generalized joint laxity and multidirectional instability of the shoulder. Joints. 2013;1:171-9.
-
30Lee HJ, Kim NR, Moon SG, Ko SM, Park JY. Multidirectional instability of the shoulder: rotator interval dimension and capsular laxity evaluation using MR arthrography. Skeletal Radiol. 2013;42:231-8.
-
31Provencher MT, Dewing CB, Bell SJ, McCormick F, Solomon DJ, Rooney TB, Stanley M. An analysis of the rotator interval in patients with anterior, posterior, and multidirectional shoulder instability. Arthroscopy. 2008;24:921-9.
-
32Schaeffeler C, Waldt S, Bauer JS, Kirchhoff C, Haller B, Schröder M, et al. MR arthrography including abduction and external rotation images in the assessment of atraumatic multidirectional instability of the shoulder. Eur Radiol. 2014;24:1376-85.
-
33Illyes A, Kiss RM. Electromyographic analysis in patients with multidirectional shoulder instability during pull, forward punch, elevation and overhead throw. Knee Surg Sports Traumatol Arthrosc. 2007;15:624-31.
-
34Emery RJ, Mullaji AB. Glenohumeral joint instability in normal adolescents. Incidence and significance. J Bone Joint Surg Br. 1991;73:406-8.
-
35Schneeberger AG, Gerber C. [Classification and therapy of the unstable shoulder]. Ther Umsch. 1998;55:187-91.
-
36Lewis A, Kitamura T, Bayley JI. Mini symposium: shoulder instability (II) The classification of shoulder instability: New light through old windows. Curr Orthop. 2004;18:11.
-
37Calvo-Díaz A, Arce G, Calvo-Crespo E, Soler Romagosa F, Golanó Álvarez P, Martínez Martín A, Herrera Rodríguez A. La clasificación MIQ: buscando el consenso para clasificar el hombre inestable. Cuad Artroscop. 2009;16(38):22-33.
-
38Gerber C, Nyffeler RW. Classification of glenohumeral joint instability. Clin Orthop Relat Res. 2002:65-76.
-
39McFarland EG, Kim TK, Park HB, Neira CA, Gutierrez MI. The effect of variation in definition on the diagnosis of multidirectional instability of the shoulder. J Bone Joint Surg Am. 2003;85-A:2138-44.
-
40Witney-Lagen C, Hassan A, Doodson A, Venkateswaran B. Arthroscopic plication for multidirectional instability: 50 patients with a minimum of 2 years of follow-up. J Shoulder Elbow Surg. 2017;26:e29-e36.
-
41Frangiamore SJ, Mannava S, Godin JA, Anavian J, Fritz EM, Millett PJ. Arthroscopic Pancapsular Shift With Labral Repair for Multidirectional Instability of the Shoulder. Arthrosc Tech. 2017;6:e1113-e1117.
-
42Kiss J, Damrel D, Mackie A, Neumann L, Wallace WA. Non-operative treatment of multidirectional shoulder instability. Int Orthop. 2001;24:354-7.
-
43Burkhead WZ Jr, Rockwood CA Jr. Treatment of instability of the shoulder with an exercise program. J Bone Joint Surg Am. 1992;74:890-6.
-
44Rowe CR, Pierce DS, Clark JG. Voluntary dislocation of the shoulder. A preliminary report on a clinical, electromyographic, and psychiatric study of twenty-six patients. J Bone Joint Surg Am. 1973;55:445-60.
-
45Merolla G, De Santis E, Cools AM, Porcellini G. Functional outcome and quality of life after rehabilitation for voluntary posterior shoulder dislocation: a prospective blinded cohort study. Eur J Orthop Surg Traumatol. 2015;25:263-72.
-
46Warby SA, Pizzari T, Ford JJ, Hahne AJ, Watson L. Exercise-based management versus surgery for multidirectional instability of the glenohumeral joint: a systematic review. Br J Sports Med. 2016 Sep;50(18):1115-23.
-
47Wilk KE, Macrina LC, Reinold MM. Non-operative rehabilitation for traumatic and atraumatic glenohumeral instability. N Am J Sports Phys Ther. 2006;1:16-31.
-
48Watson L, Warby S, Balster S, Lenssen R, Pizzari T. The treatment of multidirectional instability of the shoulder with a rehabilitation program: Part 1. Shoulder Elbow. 2016;8:271-8.
-
49Watson L, Warby S, Balster S, Lenssen R, Pizzari T. The treatment of multidirectional instability of the shoulder with a rehabilitation programme: Part 2. Shoulder Elbow. 2017;9:46-53.
-
50D'Alessandro DF, Bradley JP, Fleischli JE, Connor PM. Prospective evaluation of thermal capsulorrhaphy for shoulder instability: indications and results, two- to five-year follow-up. Am J Sports Med. 2004;32:21-33.
-
51Kim SH, Kim HK, Sun JI, Park JS, Oh I. Arthroscopic capsulolabroplasty for posteroinferior multidirectional instability of the shoulder. Am J Sports Med. 2004;32:594-607.
-
52Farber AJ, ElAttrache NS, Tibone JE, McGarry MH, Lee TQ. Biomechanical analysis comparing a traditional superior-inferior arthroscopic rotator interval closure with a novel medial-lateral technique in a cadaveric multidirectional instability model. Am J Sports Med. 2009;37:1178-85.
-
53Chen D, Goldberg J, Herald J, Critchley I, Barmare A. Effects of surgical management on multidirectional instability of the shoulder: a meta-analysis. Knee Surg Sports Traumatol Arthrosc. 2016;24:630-9.
-
54Johnson SM, Robinson CM. Shoulder instability in patients with joint hyperlaxity. J Bone Joint Surg Am. 2010;92:1545-57.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- El 25 aniversario, un año de consolidación
- Artrolisis artroscópica del codo rígido
- Seguimiento a medio y largo plazo de luxaciones recidivantes de hombro tratadas mediante artroscopia
- Reanclaje artroscópico del ligamento talofibular anterior, técnica all-inside. Nuestra experiencia
- Estudio comparativo del ensanchamiento de los túneles femoral y tibial en plastias de ligamento cruzado anterior. Tornillo interferencial anterógrado vs. retrógrado
- Criterios de uso adecuado de la artroscopia de cadera en artrosis
- Consenso AEA 2018 en inestabilidad multidireccional de hombro
- Reconocimiento a los revisores 2018 y formulario de solicitud de revisor
- Luxación glenohumeral posterior aguda con gran inestabilidad. Tratamiento mediante cirugía artroscópica
- Utilidad de la artroscopia en el manejo de las fracturas-luxaciones de cadera con fragmentos libres intraarticulares. A propósito de cuatro casos
- Luxación esternoclavicular espontánea tras reparación artroscópica capsulolabral posterior de hombro. A propósito de un caso
- Fractura de la eminencia tibial por avulsión del ligamento cruzado anterior
- Tendinitis calcificante de hombro con extensión intraósea
- Fractura de la eminencia tibial en el adolescente
- Fractura de la eminencia tibial en el niño
- Fijación artroscópica mediante sutura en las fracturas por avulsión tibial del ligamento cruzado anterior
- Reparación artroscópica de las fracturas de la eminencia tibial
Más en PUBMED
Más en Google Scholar


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.