Estudio anatómico sobre artrodesis subtalar: portales anterolaterales vs. posteriores
Anatomical study on subtalar arthrodesis: anterolateral versus posterior portals
Resumen:
Objetivo: analizar el porcentaje de cruentación de la articulación subastragalina (ASA) en muestras cadavéricas con la técnica de artrodesis artroscópica realizada bien por abordajes posteriores o bien por abordajes laterales.
Métodos: estudio descriptivo en el que se realizó una preparación articular artroscópica por portales posteriores en 6 piezas anatómicas de tobillo y en otras 6 más se realizó la técnica por portales laterales. Se consideraron las 3 superficies anatómicas de la articulación subastragalina: posterior (SAP), media (SAM), y anterior (SAA). Se midió y comparó el porcentaje de superficie denudada en las diferentes zonas.
Resultados: los portales artroscópicos posteriores permitieron denudar un 83,6% de la SAP del calcáneo y del 93,7% del SAP del astrágalo. A través de los portales laterales, un 88,8% y un 81,2%, respectivamente, y se pudo denudar un 84,6% de la zona lateral de la SAM del calcáneo y del 83,6% de la homónima del astrágalo. Pero la SAA y las zonas más mediales de la SAM no fueron accesibles desde ninguno de estos portales. El test de Kruskal-Wallis no muestra diferencias significativas en relación con la SAP. La comparación de la SAM cruentada muestra diferencias significativas a favor de los portales laterales (p = 0,02).
Conclusiones: en la muestra estudiada, tanto los portales artroscópicos posteriores como los laterales permitieron un denudado de las superficies articulares posteriores de astrágalo y calcáneo superior al 80%. Los portales artroscópicos laterales permitieron además el acceso y desbridamiento de la SAM con diferencia significativa (p = 0,02). Solamente los abordajes laterales del seno del tarso permitieron poder cruentar también la zona lateral de la SAM. La SAA y la zona medial de la SAM no se pudieron abordar por ninguno de estos portales.
Abstract:
Objective: to analyse the percentage of curettage of the subtalar joint (STJ) in human cadaver samples with the arthroscopic arthrodesis technique adopting either posterior or lateral approaches.
Methods: a descriptive study was made involving arthroscopic joint preparation through posterior portals in 6 anatomical ankle specimens and through lateral portals in another 6 specimens. The three anatomical surfaces of the subtalar joint were considered: posterior (PAS), medial (MAS) and anterior (AAS). Measurement and comparison was made of the percentage of denuded surfaces in the different zones.
Results: the posterior arthroscopic portals allowed denudation of 83.6% of the PAS of the calcaneus and 93.7% of the PAS of the talus. The lateral portals allowed denudation of 88.8% and 81.2%, respectively, together with denudation of 84.6% of the lateral zone of the MAS of the calcaneus and 83.6% of the homonymous surface of the talus. However, the AAS and the more medial zones of the MAS were not accessible from any of these portals. The Kruskal-Wallis test evidenced no significant differences in relation to PAS. Comparison of the MAS following curettage showed significant differences in favour of the lateral portals (p = 0.02).
Conclusions: In the studied sample, both the posterior and the lateral arthroscopic portals allowed over 80% denudation of the posterior joint surfaces of the talus and calcaneus. The lateral arthroscopic portals moreover allowed access and debridement of the MAS, with significant differences (p = 0.02). Only the lateral approaches to the tarsal sinus also allowed curettage of the lateral zone of the MAS. The AAS and the medial zone of the MAS could not be accessed through any of these portals.
Introducción
La artrosis tibioastragalina es la más frecuente dentro de los cuadros degenerativos del tobillo y se le asocia, con menor frecuencia, la afectación de las articulaciones subastragalinas. Asociadas o aisladas, cada una de ellas requiere tratamiento específico(1,2). Así, la fijación o artrodesis subtalar persigue obtener una fusión sólida de la articulación para eliminar el dolor y mejorar la función. La indicación más habitual de artrodesis es la artrosis subastragalina dolorosa postraumática tras sufrir fracturas de calcáneo o astrágalo. Las indicaciones se pueden ampliar a artrosis primaria subastragalina, artritis tras infección, artrosis por pie plano y otras deformidades(1,2).
Desde que se realizara la primera artrodesis subtalar en 1912(3), descrita por vía abierta lateral y posterior, la técnica ha evolucionado ampliamente hasta las actuales técnicas artroscópicas de fijación(4-22), siendo Tasto el primero en describir la técnica artroscópica(4). El creciente interés por la utilización de técnicas artroscópicas se fundamenta en los conocidos beneficios de esta aplicada a otras articulaciones: la menor agresividad quirúrgica, la mejor visualización y acceso a las estructuras con menor tasa de complicaciones que permiten una recuperación más precoz. Actualmente, considerando los trabajos publicados, parece que la mayoría de los cirujanos optan por la vía artroscópica con abordaje posterior(7,8,9,10,11).
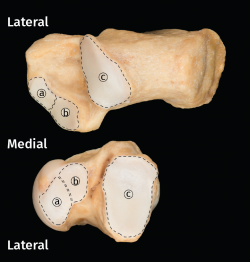
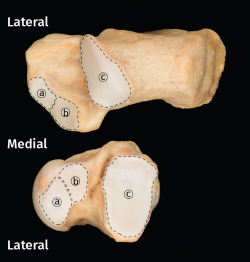
Cuando la realización de la técnica de artrodesis es concomitante (tibioastragalina y subtalar), el empleo de la posición de decúbito supino agiliza y facilita la intervención. La limpieza y cruentación de la articulación subastragalina (ASA) se puede realizar en esta posición a través de 2 portales laterales en el seno del tarso. Además, el empleo de estos portales laterales conlleva menor riesgo de posibles lesiones iatrogénicas de las estructuras vasculonerviosas colindantes(23). Para una mejor comprensión, es necesario conocer que la ASA, integrada por las superficies articulares subtalares de calcáneo y astrágalo, se describe como formada por 3 superficies articulares: anterior (SAA), media (SAM) y posterior (SAP). Sin embargo, en muchas ocasiones, el cartílago entre las superficies anterior y media es continuo (Figura 1)(24).
La hipótesis de nuestro estudio es que la superficie de cruentación de la ASAP obtenida es análoga tanto por los portales artroscópicos posteriores como los laterales. El objetivo del estudio es la descripción de los resultados obtenidos en relación con el porcentaje de cruentación obtenido sobre la ASA en muestras cadavéricas bien mediante los portales artroscópicos posteriores o bien a través de los laterales, confirmando la hipótesis planteada.
Métodos
Estudio de tipo observacional descriptivo en el que se emplearon 12 piezas de tobillos correspondientes a 6 especímenes cadavéricos que incluían la articulación completa del tobillo en piezas desde la mitad distal de la tibia y el peroné hasta el pie completo. Se comprobó que las piezas no presentaban alteraciones estructurales que pudieran alterar el estudio. Así, una de ellas con material de osteosíntesis por fractura hubo de ser sustituida. Estas piezas anatómicas se prepararon y conservaron con el método de Thiel(25), el cual permite un mayor movimiento de las articulaciones cadavéricas más próximo al de las articulaciones originales. Las características demográficas de los especímenes incluidos fueron: proporción hombre/mujer 1:1, edad media de 57 años (rango de 45 a 70 años). Se asignaron 6 de ellos a la realización de la técnica de artrodesis por portales laterales y los otros 6 al empleo de los portales posteriores. El mismo cirujano, especialista en pie y tobillo, realizó la cruentación de las superficies articulares a través de los portales habituales de artroscopia, tanto laterales como posteriores.
Técnica de portales posteriores en posición de decúbito prono
Se realizan los portales posteriores, posterolateral (PPL) y posteromedial (PPM), según la técnica descrita por van Dijk(22,26). Se practica una incisión de 5 mm lateral al tendón de Aquiles. Se diseca el plano subcutáneo con un mosquito y se introduce el artroscopio con una óptica de 30° de angulación en dirección al espacio subastragalino. Se realiza el portal accesorio medial al tendón de Aquiles.
Se utiliza un artroscopio de 30° y 4,0 mm (Arthrex, Naples, FL, USA) con bomba de presión hidráulica a 40 mm.
reaca.28373.fs2012052-figura2.png
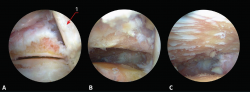
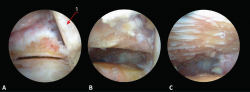
Figura 2. Diferentes pasos de la técnica de artrodesis por portales posteriores (tobillo izquierdo en decúbito prono con visión por el portal posterolateral). A: visualización de la articulación subastragalina posterior tras la sinovectomía; B: la misma visión tras el desbridamiento capsular y fibroso; C: misma visión tras completar el denudado del cartílago articular; 1: tendón del flexor largo del hallux.
Se realiza sinovectomía mediante sinoviotomo de resección de 4 mm (Arthrex, Naples, FL, USA). Se realiza un desbridamiento de las partes blandas hasta localizar el espacio articular subtalar (Figura 2A). Nos sirve de referencia medial el tendón del flexor largo del primer dedo.
Tras la sinovectomía y la limpieza del tejido fibroso se visualiza la superficie articular posterior del astrágalo y el calcáneo (Figura 2B).
Se completa el desbridamiento articular y el denudado del cartílago con curetas, cucharilla y sinoviotomo de abrasión (Figura 2C), evitando crear grandes espacios y empleando la maniobra de intercambio de portales.
Técnica de portales laterales (seno del tarso) en posición de decúbito supino
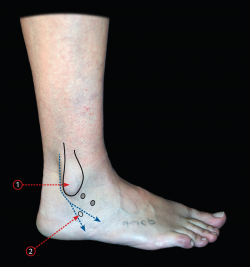
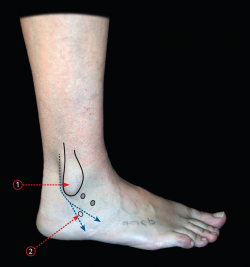
Se realizan 2 portales laterales y la técnica según se ha descrito(4). Se utilizan como referencias anatómicas el maléolo lateral y el seno del tarso (Figura 3). Se practica una incisión de 5 mm justo 3 mm por delante del maléolo externo y por detrás del seno del tarso. Se diseca el plano subcutáneo con un mosquito y se introduce el artroscopio con una óptica de 30° de forma oblicua en dirección al espacio subastragalino. Una vez el artroscopio se apoya sobre el hueso, se procede a realizar el portal accesorio bajo control directo (Figura 4A).
Se utiliza un artroscopio de 30° y 4,0 mm con bomba de presión hidráulica a 40 mm.
Se realiza sinovectomía mediante sinoviotomo de resección de 4 mm.
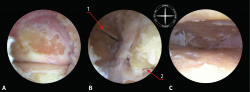
Tras la sinovectomía y la limpieza del tejido fibroso, se podrá visualizar el ligamento cervical del seno del tarso y la zona más lateral de la SAM, tanto del astrágalo como del calcáneo (Figura 4B). Si se resecan estos ligamentos, se podría visualizar la zona articular más medial de la SAM, aunque esta resección no está indicada en la práctica clínica.
reaca.28373.fs2012052-figura4.png
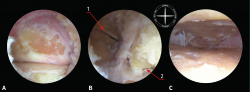
Figura 4. Diferentes pasos de la técnica de artrodesis por portales laterales o del seno del tarso (tobillo izquierdo en decúbito supino con visión por el portal anterolateral). A: visualización de la articulación subastragalina posterior tras la sinovectomía; B: la misma visión tras el desbridamiento capsular y fibroso, exponiendo el ligamento cervical del seno del tarso; C: misma visión tras completar el denudado del cartílago articular. 1: maléolo peroneo; 2: tróclea peroneal.
Limpieza articular con curetas curvas y sinoviotomo de abrasión (Figura 4C), evitando crear grandes espacios y empleando la maniobra de intercambio de portales.
Técnica de cuantificación de la superficie denudada
En cada una de las piezas, terminada la técnica de desbridamiento, se practicó una desarticulación anatómica exponiendo las superficies del astrágalo y el calcáneo. En la exposición, se consideraron las áreas anatómicas de la ASA (Figura 1)(27): SAP, SAM y SAA, que se correlacionan con las áreas a las que se puede acceder desde cada una de las técnicas quirúrgicas empleadas. Las superficies fueron fotografiadas digitalmente y se calculó el área denudada con cada una de las 2 técnicas mediante el uso del software de análisis de imágenes Image-J (Wayne Rasband, National Institutes of Health, Bethesda, MD), habitualmente empleado en este tipo de estudios(28,29).
Posteriormente, se midió el área total de la superficie denudada tanto del astrágalo como del calcáneo, el área denudada trabajando desde el PPL y desde el PPM, así como el área combinada de estas 2 áreas de trabajo. El mismo cálculo se realizó en las otras 6 piezas en que se realizó la técnica a través de los portales laterales. Las medidas del área de trabajo se equipararon con el área total de la superficie de la carilla articular correspondiente y se expresaron en forma de porcentaje. Para valorar la influencia de la variable de superficie cruentada se aplicó la prueba de Kruskal-Wallis para el estudio de variables no paramétrica. Se estableció el nivel se significación en p ≤ 0,02.
Resultados
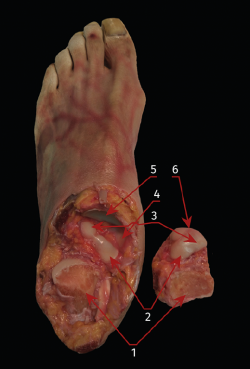
Los portales artroscópicos posteriores permitieron una exposición media del 83,6% (rango: 73,9-93,5%) de la SAP del calcáneo y del 93,7% (rango: 90,3-95,6%) de la correspondiente SAP del astrágalo. Sin embargo, el porcentaje denudado en la SAM, tanto de calcáneo como de astrágalo, fue prácticamente inapreciable (Figura 5).
reaca.28373.fs2012052-figura5.png
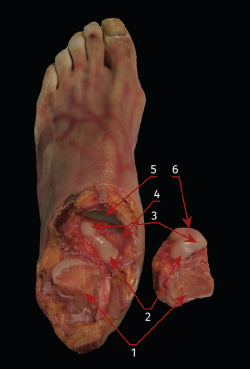
Figura 5. Disección anatómica que muestra las superficies articulares de la articulación subtalar después de la artrodesis realizada a través de los portales posteriores. 1: superficie articular subtalar posterior (desbridada); 2: superficie articular subtalar media (intacta); 3: superficie articular subtalar anterior (intacta); 4: superficie articular fibrocartilaginosa del ligamento calcaneonavicular superomedial (parte del spring ligament complex); 5: superficie articular posterior del navicular; 6: superficie articular de la cabeza del astrágalo.
A través de los portales artroscópicos laterales se logró denudar una superficie media del 88,8% (rango: 79,9-91%) de la SAP del calcáneo y del 81,2% (rango: 71,8-92,3%) de las superficies correspondientes del astrágalo. El porcentaje denudado en la SAM fue respectivamente de media el 84,6% (rango: 74,9-92,8%) de la superficie articular total del calcáneo y del 83,6% de media (rango: 70-92,8%) de las superficies correspondientes del astrágalo, pero únicamente en las zonas más laterales (Figura 6).
reaca.28373.fs2012052-figura6.png
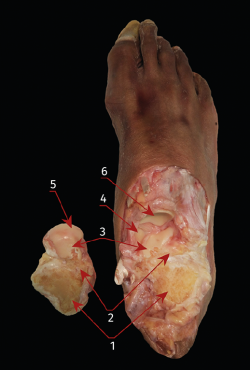
Figura 6. Disección anatómica que muestra las superficies articulares de la articulación subtalar después de la artrodesis realizada a través de los portales laterales. 1: superficie articular subtalar posterior (desbridada); 2: superficie articular subtalar media (desbridada); 3: superficie articular subtalar anterior; 4: superficie articular fibrocartilaginosa del ligamento calcaneonavicular superomedial (parte del spring ligament complex); 5: superficie articular de la cabeza del astrágalo; 6: superficie articular posterior del navicular.
En relación con la superficie cruentada, el test de Kruskal-Wallis no muestra diferencias significativas en relación con ambos tipos de abordaje. La comparación de la SAM cruentada muestra diferencias significativas a favor de los portales posteriores (p = 0,02).
Discusión
Los resultados de nuestro trabajo muestran que es posible denudar una superficie similar de las zonas articulares de la SAP, tanto del calcáneo como del astrágalo, tanto a través de los portales posteriores como de los laterales. Sin embargo, es difícil, si no imposible, el acceso a la SAA. También parece difícil poder denudar las áreas articulares de la SAM a través de los portales posteriores. Sí lo es en un porcentaje superior al 80% a través de la técnica lateral, aunque solamente de su zona más lateral. Ello podría ser la causa de la tasa más alta de pseudoartrosis descrita en los pacientes intervenidos utilizando únicamente los portales posteriores, así como del superior tiempo de consolidación observado en esta técnica posterior(30,31).
La principal aportación del presente estudio proviene del hecho de realizar un estudio comparativo de ambas técnicas, frente a los estudios que analizan más bien una u otra(30,31). En su trabajo en 10 especímenes a través de portales posteriores, Mouilhade et al.(18) consiguen cruentar un promedio del 97,5% de las mismas superficies articulares posteriores, pero sin duda a costa de realizar una resección más amplia que ocasiona que el relieve que constituye la apófisis posteromedial del astrágalo impida una adecuada coaptación de las superficies preparadas en 8 de las 10 piezas. En nuestra serie cuidamos evitar estas resecciones importantes que no se deben dar en la práctica clínica, aunque el resultado sea un menor porcentaje de superficie denudada. Sin embargo, ha sido siempre superior al 60%, considerado como la mínima superficie que garantizaría una adecuada consolidación, según se ha publicado(23,32). Análogas limitaciones encuentran Lintz et al.(23) que, en este caso, realizan un trabajo en 30 piezas cadavéricas a través de portales laterales. Alcanzan un porcentaje de preparación del 91,2% en el calcáneo y del 93,9% en el astrágalo, pero refieren igualmente limitaciones para extrapolar los resultados a la práctica clínica por la dificultad en encontrar los límites de desbridamiento del seno del tarso y evitar lesionar los tendones peroneos.
La SAA no es accesible por medio del empleo de ninguna de las 2 técnicas empleadas. Para su abordaje, se deberían utilizar otros 2 portales accesorios, como se ha descrito(31). Para el acceso a las zonas mediales de la SAM se requiere también el uso de portales mediales accesorios, descritos(31,33). Sin embargo, ello conlleva un potencial aumento del riesgo de provocar lesiones neurovasculares(15,18,28). Si se considera necesario aumentar el porcentaje de superficie denudada, se puede combinar el uso de portales laterales y posteriores(31), o de un portal accesorio(8,34).
Como limitaciones al estudio, podemos señalar la propia naturaleza del trabajo, por su carácter cadavérico y el número reducido de piezas empleado. Otra de las limitaciones de este tipo de estudios proviene del hecho de que, si bien los resultados obtenidos son una buena guía para la práctica quirúrgica, no se establece dicha correlación y, por ello, deben ser refrendados por análisis de resultados en pacientes operados.
Conclusiones
En la muestra estudiada, tanto los portales artroscópicos posteriores como los laterales permitieron un denudado de las superficies articulares posteriores de astrágalo y calcáneo superior al 80%. Los portales artroscópicos laterales permitieron además el acceso y desbridamiento de la SAM con diferencia significativa (p = 0,02). Solamente los abordajes laterales del seno del tarso permitieron poder cruentar también la zona lateral de la SAM. La SAA y la zona medial de la SAM no se pudieron abordar por ninguno de estos portales.
Figuras
Figura 1. Visión anatómica de las superficies articulares subtalares en calcáneo y astrágalo de un pie derecho. a: superficies articulares subtalares anteriores; b: superficies articulares subtalares medias; c: superficies articulares subtalares posteriores.
Figura 2. Diferentes pasos de la técnica de artrodesis por portales posteriores (tobillo izquierdo en decúbito prono con visión por el portal posterolateral). A: visualización de la articulación subastragalina posterior tras la sinovectomía; B: la misma visión tras el desbridamiento capsular y fibroso; C: misma visión tras completar el denudado del cartílago articular; 1: tendón del flexor largo del hallux.
Figura 3. Referencias anatómicas para realizar los portales laterales en relación con el maléolo lateral y el seno del tarso; se practica el primer abordaje 3 mm justo por detrás del seno del tarso. 1: maléolo peroneo; 2: tróclea peroneal.
Figura 4. Diferentes pasos de la técnica de artrodesis por portales laterales o del seno del tarso (tobillo izquierdo en decúbito supino con visión por el portal anterolateral). A: visualización de la articulación subastragalina posterior tras la sinovectomía; B: la misma visión tras el desbridamiento capsular y fibroso, exponiendo el ligamento cervical del seno del tarso; C: misma visión tras completar el denudado del cartílago articular. 1: maléolo peroneo; 2: tróclea peroneal.
Figura 5. Disección anatómica que muestra las superficies articulares de la articulación subtalar después de la artrodesis realizada a través de los portales posteriores. 1: superficie articular subtalar posterior (desbridada); 2: superficie articular subtalar media (intacta); 3: superficie articular subtalar anterior (intacta); 4: superficie articular fibrocartilaginosa del ligamento calcaneonavicular superomedial (parte del spring ligament complex); 5: superficie articular posterior del navicular; 6: superficie articular de la cabeza del astrágalo.
Figura 6. Disección anatómica que muestra las superficies articulares de la articulación subtalar después de la artrodesis realizada a través de los portales laterales. 1: superficie articular subtalar posterior (desbridada); 2: superficie articular subtalar media (desbridada); 3: superficie articular subtalar anterior; 4: superficie articular fibrocartilaginosa del ligamento calcaneonavicular superomedial (parte del spring ligament complex); 5: superficie articular de la cabeza del astrágalo; 6: superficie articular posterior del navicular.
Información del artículo
Cita bibliográfica
Autores
Juan Zaldúa Sáenz de Buruaga
Hospital Universitario de Donostia. San Sebastián
Instituto Vasco de Cirugía Ortopédica-Traumatología (IVCOT). Policlínica Gipuzkoa Quirón-Salud. Donostia-San Sebastián, Gipuzkoa
Servicio de C.O.T. Hospital Donostia. Donostia-San Sebastián. Gipuzkoa
Asier Cuéllar Ayestarán
Instituto Vasco de Cirugía Ortopédica-Traumatología (IVCOT). Policlínica Gipuzkoa Quirón-Salud. Donostia-San Sebastián, Gipuzkoa
Adrián Cuéllar Ayestarán
Instituto Vasco de Cirugía Ortopédica-Traumatología (IVCOT). Policlínica Gipuzkoa Quirón-Salud. Donostia-San Sebastián, Gipuzkoa
Miquel Dalmau Pastor
Unidad de Anatomía Humana. Departamento de Patología y Terapéutica Experimental. Facultad de Medicina. Universidad de Barcelona
GRECMIP-MIFAS (Groupe de Recherche et d’Etude en Chirurgie Mini-Invasive du Pied Minimally Invasive Foot and Ankle Society). Merignac, Francia
Ricardo Cuéllar Gutiérrez
Instituto Vasco de Cirugía Ortopédica-Traumatología (IVCOT). Policlínica Gipuzkoa Quirón-Salud. Donostia-San Sebastián, Gipuzkoa
Responsabilidades éticas
Conflicto de interés. Los autores declaran no tener ningún conflicto de intereses en el desarrollo de este trabajo. J. Z. es consultor remunerado de forma ocasional por Arthrex; Ad. C. y R. C. son consultores remunerados de forma ocasional por Smith & Nephew.
Financiación. Este trabajo ha sido financiado en parte con la ayuda de una Beca de Investigación otorgada por la Fundación Española de Artroscopia en 2016.
Protección de personas y animales. Los autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Agradecimientos
Agradecemos toda la ayuda y colaboración prestada por el personal del Departamento de Cirugía, Radiología y Medicina Física de la Facultad de Medicina y Enfermería de la Universidad del País Vasco y especialmente a los doctores Ignacio García-Alonso Montoya y Borja Herrero de la Parte, responsables de la dirección de la Unidad Experimental y del Laboratorio de Habilidades Quirúrgicas de dicha cátedra.
Referencias bibliográficas
-
1Mann RA, Baumgarten M. Subtalar fusion for isolated subtalar disorders. Preliminary report. Clin Orthop Relat Res. 1988;(226):260-5.
-
2Mann RA, Beaman DN, Horton GA. Isolated subtalar arthrodesis. Foot Ankle Int. 1998;19:511-9.
-
3Van Stockum W. Operative behandlung der calcaneus und talusfraktur. Zentralbl Chir. 1912;39:1438-9.
-
4Tasto JP. Arthoscopic subtalar arthrodesis. Tech Foot Ankle Surg. 2003;2:122-8.
-
5Ahn JH, Lee SK, Kim KJ, Kim YI, Choy WS. Subtalar arthroscopic procedures for the treatment of subtalar pathologic conditions: 115 consecutive cases. Orthopedics. 2009;32:891.
-
6Albert A, Deleu PA, Leemrijse T, Maldague P, Devos Bevernage B. Posterior arthroscopic subtalar arthrodesis: ten cases at one-year follow-up. Orthop Traumatol Surg Res. 2011;97:401-5.
-
7Amendola A, Lee KB, Saltzman CL, Suh JS. Technique and early experience with posterior arthroscopic subtalar arthrodesis. Foot Ankle Int. 2007;28:298-302.
-
8Beimers L, de Leeuw PA, van Dijk CN. A 3-portal approach for arthroscopic subtalar arthrodesis. Knee Surg Sports Traumatol Arthrosc. 2009;17:830-4.
-
9Carro LP, Golano P, Vega J. Arthroscopic subtalar arthrodesis: the posterior approach in the prone position. Arthroscopy. 2007;23:445.e1-445.e4.
-
10Glanzmann MC, Sanhueza-Hernández R. Arthroscopic subtalar arthrodesis for symptomatic osteoarthritis of the hindfoot: a prospective study of 41 cases. Foot Ankle Int. 2007;28:2-7.
-
11Lee KB, Park CH, Seon JK, Kim MS. Arthroscopic subtalar arthrodesis using a posterior 2-portal approach in the prone position. Arthroscopy. 2010;26:230-8.
-
12Lee KB, Saltzman CL, Suh JS, Wasserman L, Amendola A. A posterior 3-portal arthroscopic approach for isolated subtalar arthrodesis. Arthroscopy. 2008;24:1306-10.
-
13Lui TH. New technique of arthroscopic triple arthrodesis. Arthroscopy. 2006;22:464.e1-464.e5.
-
14Lui TH. Case report: Correction of neglected club foot deformity by arthroscopic assisted triple arthrodesis. Arch Orthop Trauma Surg. 2010;130:1007-11.
-
15Lui TH, Chan KB, Chan LK. Portal safety and efficacy of anterior subtalar arthroscopy: a cadaveric study. Knee Surg Sports Traumatol Arthrosc. 2010;18:233-7.
-
16Lundeen RO. Arthroscopic fusion of the ankle and subtalar joint. Clin Podiatr Med Surg. 1994;11:395-406.
-
17Mi K, Liu P, Liu W, Feng Z. [Arthroscopical subtalar arthrodesis for malunion of calcaneal fractures]. Zhongguo Xiu Fu Chong Jian Wai Ke Za Zhi. 2010 Jul;24(7):875-7.
-
18Mouilhade F, Oger P, Roussignol X, et al. Risks relating to posterior 2-portal arthroscopic subtalar arthrodesis and articular surfaces abrasion quality achievable with these approaches: a cadaver study. Orthop Traumatol Surg Res. 2011;97:396-400.
-
19Stroud CC. Arthroscopic arthrodesis of the ankle, subtalar, and first metatarsophalangeal joint. Foot Ankle Clin. 2002;7:135-46.
-
20Thaunat M, Bajard X, Boisrenoult P, Beaufils P, Oger P. Computer Tomography assessment of the fusion rate after posterior arthroscopic subtalar arthrodesis. Int Orthop. 2012;36:1005-10.
-
21Tuijthof GJ, Beimers L, Kerkhoffs GM, Dankelman J, Dijk CN. Overview of subtalar arthrodesis techniques: options, pitfalls and solutions. Foot Ankle Surg. 2010;16:107-16.
-
22Van Dijk CN. Hindfoot endoscopy for posterior ankle pain. Instr Course Lect. 2006;55:545-54.
-
23Lintz F, Guillard C, Colin F, Marchand JB, Brilhault J. Safety and efficiency of a 2-portal lateral approach to arthroscopic subtalar arthrodesis: a cadaveric study. Arthroscopy. 2013 Jul;29(7):1217-23.
-
24Badalahu, Qin B, Luo J, Zeng Y, Fu S, Zhang L. Classification of the subtalar articular surface and its matching situation: an anatomical study on Chinese subtalar joint. Surg Radiol Anat. 2020 Oct;42(10):1133-9.
-
25Thiel W. [The preservation of the whole corpse with natural color]. Ann Anat. 1992 Jun;174(3):185-95.
-
26Van Dijk CN, Scholten PE, Krips R. A 2-portal endoscopic approach for diagnosis and treatment of posterior ankle pathology. Arthroscopy. 2000 Nov;16(8):871-6.
-
27Bartoníček J, Rammelt S, Naňka O. Anatomy of the Subtalar Joint. Foot Ankle Clin. 2018 Sep;23(3):315-40.
-
28Malagelada F, Dalmau-Pastor M, Vega J, Dega R, Clark C. Access to the talar dome surface with different surgical approaches. Foot Ankle Surg. 2019 Oct;25(5):618-22.
-
29Phisitkul P, Tochigi Y, Saltzman CL, Amendola A. Arthroscopic visualization of the posterior subtalar joint in the prone position: a cadaver study. Arthroscopy. 2006 May;22(5):511-5.
-
30Shamrock AG, Amendola A, Glass NA, et al. Do Patient Positioning and Portal Placement for Arthroscopic Subtalar Arthrodesis Matter? Orthop J Sports Med. 2020 Jul 8;8(7):2325967120926451.
-
31Lui TH, Tong SC. Subtalar arthroscopy: When, why and how. World J Orthop. 2015 Jan 18;6(1):56-61.
-
32Ahn JH, Lee SK, Kim KJ, Kim YI, Choy WS. Subtalar arthroscopic procedures for the treatment of subtalar pathologic conditions: 115 consecutive cases. Orthopedics. 2009 Dec;32(12):891.
-
33Lui TH, Chan LK, Chan KB. Medial subtalar arthroscopy: a cadaveric study of the tarsal canal portal. Knee Surg Sports Traumatol Arthrosc. 2013 Jun;21(6):1279-82.
-
34Chinnakkannu K, McKissack H, Alexander B, et al. Subtalar joint preparation using the Two Portal posterior arthroscopic technique versus the sinus tarsi Open approach: A cadaver study. Foot (Edinb). 2021 Mar;46:101690.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- No olvidarse de recordar
- Estudio anatómico sobre artrodesis subtalar: portales anterolaterales vs. posteriores
- Guías personalizadas impresas en 3D para la reparación de las roturas de la raíz posterior del menisco interno. Resultados preliminares
- La reconstrucción ligamentosa anatómica con aloinjerto en luxaciones acromioclaviculares crónicas restaura la estabilidad articular y permite recuperar la función. Resultados a corto plazo en 14 casos
- Tendinopatía rotuliana: enfoque diagnóstico y escalas de valoración funcional
- Manejo actual de las roturas del ligamento cruzado posterior. Una revisión narrativa
- Manejo de la inestabilidad anterior de hombro con defectos óseos
- Técnica quirúrgica de reconstrucción anatómica abierta con aloinjerto para el tratamiento de las luxaciones acromioclaviculares crónicas
- Lesión simultánea pero diferente de ambas raíces meniscales posteriores con lesión multiligamentosa de rodilla tras traumatismo de alta energía. Presentación de un caso
- Sinovitis vellonodular pigmentada de tobillo
Más en PUBMED
Más en Google Scholar
Más en ORCID


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.