Lesiones de la rampa posterior. ¿Qué, cómo y por qué?
Injuries of the posterior ramp. What, how and why?
Resumen:
Las lesiones de la “rampa” meniscal son un grupo de lesiones específicas , localizadas en el cuerno posterior del menisco medial (CPMM), con una incidencia que se sitúa entre el 9 y el 17% de las lesiones del ligamento cruzado anterior (LCA). Relacionadas, en la literatura, como lesiones de los ligamentos meniscotibiales o como lesiones longitudinales de la inserción meniscocapsular, estas son difíciles de diagnosticar en las imágenes preoperatorias de resonancia magnética nuclear (RMN) y mediante la visión a través de portales artroscópicos anteriores. Es precisa una exploración artroscópica sistemática, para lo cual es útil la utilización de un portal posteromedial (PM) accesorio que permita la visión y el tratamiento, siempre que sea posible, de estas lesiones “ocultas”. Asimismo, facilita la realización de su sutura, a través dispositivos específicos, con una escasa morbilidad.
El propósito de este artículo es exponer qué son las lesiones de la rampa posterior, cómo se diagnostican, así como su clasificación y el tratamiento que se recomienda en la actualidad. Para ello, realizamos una revisión sistemática sobre los estudios de la rampa posterior con el objetivo de obtener un protocolo artroscópico para diagnosticar y tratar estas lesiones.
Además, evaluamos el beneficio de la visión intercondílea y PM en las reconstrucciones del LCA, para el diagnóstico de estas lesiones, junto con los posibles factores de riesgo para las mismas.
Se realizan 3 fases artroscópicas de estudio, que consisten en la visualización de las lesiones por el portal anterolateral (AL), por intercóndilo y a través del portal PM, analizándose 102 casos de reconstrucción del LCA desde diciembre de 2015 a marzo de 2017, con 31 lesiones de la rampa posterior asociadas (30,4%), todas ellas reparadas, sin complicaciones peri- y postoperatorias, ni rerroturas meniscales.
Podemos concluir que las lesiones de la rampa posterior no son lesiones infrecuentes, pudiendo ser infradiagnosticadas mediante el empleo de los portales clásicos. Deben sospecharse en pacientes jóvenes que practiquen deportes de pivotaje. Su identificación se realiza mediante visión intercondílea y un portal PM. La reparación se asocia con una alta tasa de curación, evitando el fracaso de la reconstrucción del LCA.
Abstract:
Meniscal ramp injuries are a specific group of meniscal lesions which are located in the posterior horn of the medial meniscus, associated to anterior cruciate ligament (ACL) injuries with an incidence between 9 and 17%. They also appear in literature such as meniscus-tibial ligaments injuries or longitudinal lesions of the meniscocapsular insertion. They are difficult to diagnose in preoperative magnetic resonance imaging (MRI) and through anterior previous arthroscopic portals. A systematic arthroscopic exploration is necessary, using an accessory posteromedial (PM) portal that allows vision of these "hidden" lesions, as well as their suture whenever is possible, using specific suture devices.
The purpose of this article is to explain what are the injuries of the posterior ramp, how they are diagnosed, their classification and the recommended actual treatment.
To do so, we conducted a systematic review of the previous studies of the posterior ramp with the aim of obtaining an arthroscopic protocol to diagnose and treat these lesions.
In addition, we evaluated the benefit of intercondylar vision and PM in LCA reconstructions, for the diagnosis of these lesions, and the associated risk factors for them.
Three phases of study are carried out, analyzing 102 cases of ACL reconstruction performed from december 2015 to march 2017, with 31 associated posterior ramp injuries (30.4%), all of them repaired, without complications.
We can conclude that lesions of the posterior ramp are not infrequent lesions, and can be underdiagnosed through the use of classic portals. They should be suspected in young patients who practice pivoting sports. Its identification is made through intercondylar vision and the postero-medial portal. The repair of these lessions is associated with a high cure rate, avoiding failure of ACL reconstruction.
Introducción
Alrededor del 50% de las lesiones agudas del ligamento cruzado anterior (LCA) se asocia a lesiones meniscales, condrales o de otros ligamentos(1), porcentaje que incluso se incrementa en situaciones de insuficiencia crónica del LCA(2,3).
El cuerno posterior del menisco interno tiene un anclaje sólido a la tibia, por lo que es fundamental para la estabilidad de la rodilla, ya que limita la traslación de la tibia, y depende del LCA, ya que las lesiones del LCA aumentan el estrés en el menisco y las meniscectomías aumentan el estrés sobre el LCA. Dañar la parte posterior, que implica la esquina posteromedial (PM) y/o el ligamento meniscotibial posterior, podría conducir a la inestabilidad del cuerno posterior(4,5,6). Los efectos de las roturas meniscales sobre la estabilidad de la rodilla están bien documentados, aunque en este tipo de lesiones son menos conocidas las consecuencias que producen(3).
Strobel describe en 1988 un tipo específico de lesiones periféricas longitudinales de la zona meniscocapsular-meniscosinovial del cuerno posterior del menisco medial (CPMM), denominadas “lesiones de la rampa”(7), asociadas a entre el 9 y el 17% a las lesiones del LCA.
Históricamente, son lesiones infradiagnosticadas, estimándose, según diversos estudios, que hasta en un 40% de los casos pueden pasar desapercibidas, al estar ubicadas en un “punto ciego” PM, siendo difíciles de visualizar a través de los portales artroscópicos anteriores habituales(4).
Las lesiones suelen ocurrir en el ámbito deportivo, con un tiempo medio de 26 meses entra la lesión y la cirugía, según el estudio, siendo en todos los estudios más frecuente la lesión del menisco interno(4,5,8).
Las lesiones meniscales en lesiones del LCA son muy comunes (ocurren en entre un 47 y un 61%, según los estudios), siendo las más frecuentes las lesiones del cuerno posterior del menisco interno(5,8,9).
Los estudios de imagen preoperatorios pueden ser insuficientes para el diagnóstico de estas lesiones. La sensibilidad de la resonancia magnética nuclear (RMN)(4) es baja en este tipo de lesiones, teniendo aún más dificultad a la hora del diagnóstico si se encuentran asociadas a la rotura del LCA(10).
Debido a la limitación en las pruebas diagnósticas de imagen, es recomendable diseñar y sistematizar la exploración artroscópica para la identificación de este tipo peculiar de lesiones meniscales “ocultas”.
Cuando se utiliza como estrategia la visión artroscópica a través de la escotadura intercondílea y la utilización del portal PM, se observa un mayor número lesiones e, incluso, más extensas que las que se visualizan cuando utilizamos el abordaje a través de portales anteriores, pudiendo entonces, infradiagnosticarse(4,10).
Originariamente, su definición implica a lesiones longitudinales de la inserción periférica del CPMM, en la zona meniscocapsular, de menos de 2,5 cm de longitud(11).
La literatura reciente sugiere la asociación de las lesiones de la “rampa” con la lesión de la inserción de ligamentos meniscotibiales del CPMM(5) aunque, independientemente de ellas, las repercusiones clínicas comportan dolor y alteración biomecánica de la rodilla(5).
Este artículo reúne en un solo texto una revisión de la literatura más actual sobre este tema, a la vez que establece una sistemática quirúrgica útil para la práctica clínica habitual del especialista, destacando la importancia del portal PM para el tratamiento quirúrgico.
El objetivo principal del presente trabajo será la descripción de las lesiones de la rampa posterior, su diagnóstico, clasificación y tratamiento, incluyendo la revisión de la literatura acerca del tema. Del mismo modo, expondremos el beneficio de la visión intercondílea y PM en las reconstrucciones del LCA, para el diagnóstico de estas lesiones, junto con los posibles factores de riesgo para las mismas.
Método
Realizamos una revisión sobre los diversos estudios de las lesiones de la rampa posterior, para obtener un protocolo para realizar en las artroscopias, conseguir una evaluación correcta de este tipo de lesiones y poder diagnosticarlas y tratarlas correctamente. Se evalúa el beneficio que puede aportar en las reconstrucciones del LCA la visión intercondílea y un portal de visión PM para el diagnóstico de las lesiones del CPMM. Además, analizamos los posibles factores de riesgo para estas lesiones. En los protocolos de estudio se realizan 3 fases artroscópicas: una por el portal anterolateral (AL), otra por el intercóndilo y otra a través del portal PM.
Se recogen 102 reconstrucciones del LCA con 31 lesiones ocultas de la rampa posterior en el intervalo desde diciembre de 2015 a marzo de 2017, con 31 lesiones de la rampa posterior asociadas (30,4%), todas ellas reparadas, sin complicaciones peri- y postoperatorias, ni rerroturas meniscales.
Este tipo de lesiones se pueden clasificar en 5 tipos(5) (Figura 1):
- Tipo 1: lesión de la rampa posterior.
- Tipo 2: lesiones parciales superiores.
- Tipo 3: lesiones parciales inferiores u ocultas.
- Tipo 4: lesiones completas.
- Tipo 5: lesiones dobles.
Técnica quirúrgica
Para la realización del procedimiento quirúrgico, el paciente se sitúa en la mesa de quirófano en decúbito supino con manguito de isquemia en el muslo. Se flexiona la rodilla a 90° de flexión con un soporte para el pie, de manera que se pueda realizar flexoextensión de rodilla completa.
Utilizamos un portal estándar parapatelar lateral para la introducción de la óptica y el portal parapatelar medial para la instrumentación. En caso de encontrar una lesión en asa de cubo luxada, se procede a reducirla. La posibilidad de introducir el gancho palpador en el segmento posterior del menisco y traerlo debajo del cóndilo es un signo indirecto de lesión y criterio de inestabilidad.
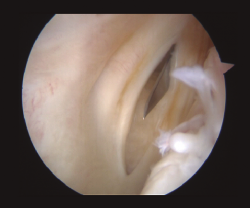
Aunque no se aprecien signos de inestabilidad meniscal desde una visión anterior, se realiza de forma sistemática una exploración del segmento posterior. Se realiza sistemáticamente una exploración visual del compartimento PM a través de la escotadura intercondílea, con flexión de rodilla de 90°. El artroscopio es introducido por el portal AL en el triángulo formado por el cóndilo medial, el ligamento cruzado posterior y la espina tibial. Tras introducir el artroscopio en este espacio, podemos avanzarlo hacia posterior sobre el borde del cóndilo, realizando un valgo forzado primero en flexión y luego en extensión. La rotación interna de la tibia puede ayudarnos en la visualización. Este gesto subluxa el platillo tibial posterior y produce una traslación posterior del tercio medio del platillo tibial. Con esta maniobra se pueden visualizar dos tercios de las lesiones periféricas que vayan desde el segmento posterior hasta el segmento medio. En caso de desgarros del segmento posterior, se realiza un portal PM (Figura 2). Mediante transluminación, el cirujano puede observar las estructuras vasculares y nerviosas de la zona para realizar el portal con seguridad. El punto de introducción de la aguja se sitúa proximal a los isquiotibiales, 1 cm posterior a la interlínea articular femorotibial medial. La rodilla se flexiona a 90° para evitar daños en el paquete poplíteo. La aguja se introduce de fuera a dentro en la dirección de la lesión.
Se realiza una incisión con un bisturí del 11 bajo control artroscópico, realizando disección roma para crear el portal. En este momento podemos realizar la sutura “todo-dentro”. Primero se desbrida la lesión, regularizando los bordes con un sinoviotomo.
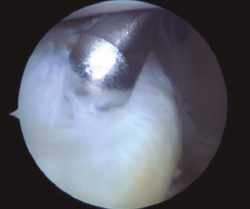
Para la rodilla derecha usamos un gancho de curva izquierda y viceversa (Figura 3). Se introduce un pasasuturas de 25° de angulación (SutureLasso®, Arthrex) cargado con una sutura no reabsorbible del n.º 1 (PDS®, Ethicon, Inc., Somerville, NJ) por el portal PM. El pasasuturas se maneja de forma que la punta penetre la zona periférica del muro del menisco medial de fuera hacia dentro. Posteriormente, se introduce por la zona central del menisco. El extremo libre de la sutura se recupera a través del portal PM. Se realiza un nudo deslizante que se aplica a la zona posterior del menisco con un empujanudos y posteriormente se corta. Esta maniobra se repite en función de las necesidades del tipo de lesión meniscal, realizando una sutura cada 5 mm para lesiones limitadas al segmento posterior. Se debe prestar atención para no enredar las suturas entre sí.
Una vez que se ha completado la sutura PM, se posiciona la rodilla en valgo en extensión casi completa y la sutura es revisada y repetida en caso necesario. En algunos casos, la lesión meniscal se extiende hasta la porción media del menisco y requiere reparación adicional mediante los portales estándar anteriores con técnica de fuera-dentro y/o dentro-dentro con un dispositivo de tipo suture anchor. La sutura de la lesión posterior se complementa con una reparación anterior en caso de que la lesión se prolongue en este sentido, a través del portal anterior con un dispositivo de sutura meniscal (sistema AIR®, Stryker) cuando el desgarro se extiende hasta la pars intermedia y/o mediante sistema fuera-dentro con suturas de PDS® del n.º 1 (Ethicon, Inc, Somerville, NJ) si la lesión se extiende al segmento anterior del menisco. La estabilidad de la sutura se prueba con el gancho palpador.
La reparación se realiza a través del portal PM, obteniéndose una mejor tasa de curación gracias a un diagnóstico mejorado, una mejor calidad del desbridamiento previo a la reparación y el control del cierre completo. Por otra parte, sin una buena visión de la lesión, los dispositivos de reparación meniscal por vía anterior pueden causar complicaciones como la migración o la rotura del implante que provoquen un daño iatrogénico del cartílago.
Rehabilitación
Tras la cirugía, a los pacientes se les puso una ortesis para el control del balance articular y la rotación. Se les autoriza la deambulación en carga parcial progresiva hasta la carga total, flexión de 0 a 90° hasta las 6 semanas. Se autorizan deportes de carrera a los 3 meses y deportes de pivotaje a partir de los 6 meses.
Resultados
De los 102 pacientes estudiados con lesión del LCA en 1 año, en 31 se apreció lesión oculta de la rampa posterior (30,4%).
En nuestra muestra, hemos encontrado lesiones de tipo I: 6; de tipo II: 7; de tipo III: 6; y de tipo IV: 12; un 30,4% de lesiones meniscales ocultas asociadas a LCA .No hemos encontrado lesiones de tipo V.
Mediante el empleo del portal PM realizamos la reparación de la lesión. Dicho portal artroscópico nos permite su correcto desbridamiento y sutura, alcanzando el cierre de la lesión por completo.
No se ha informado de complicaciones relativas al tratamiento de dichas lesiones en el periodo de seguimiento: lesión del safeno interno, infecciones, rerroturas e inestabilidad posplastia.
El cuestionario del International Knee Documentation Comitee (IKDC) subjetivo aumentó tras la cirugía, con un una leve disminución de la escala de actividad(5,8). Además, presentaron una baja tasa de fracaso (6,8%) de la reparación meniscal.
Discusión
Sonnery-Cottet et al.(5), en una serie de 302 reconstrucciones del LCA, informan de una tasa del 40% de lesiones de la rampa posterior que no son detectadas por los portales convencionales, sino a través del portal PM y desbridamiento de los tejidos blandos supraadyacentes. Acorde con la literatura, nuestro estudio reveló una incidencia del 30,4% de lesiones de la rampa posterior, siendo las de tipo IV las más frecuentes. A través del intercóndilo se observa cerca de un 10% más de lesiones que a través del portal AL, pero sin llegar a los niveles de detección que se obtienen a través del portal PM (en torno a un 15% más de lesiones detectadas)(4,5,8).
Una de las complicaciones asociadas con el uso del portal PM es la lesión del nervio y la vena safena(4,6,8,9), aunque es raro que se produzca, porque la técnica es realizada bajo visión directa del portal en las zonas de seguridad que, junto a la transiluminación, permite observar las venas y nervios para evitarlos, además de realizarlo con la rodilla a 90° de flexión para evitar las estructuras poplíteas(6,8,9).
A pesar de los avances técnicos en la cirugía de LCA, el fracaso sigue siendo un problema, con tasas de fracaso a largo plazo cercanas al 12%. La inestabilidad persistente y el dolor en la línea articular interna se han encontrado asociados con la insatisfacción del paciente después de la reconstrucción del LCA. Aunque estos síntomas pueden ser el resultado del fracaso del injerto o la mala posición del túnel, podrían también ser atribuidos a las lesiones ocultas del menisco interno(4).
A pesar de esto, está bien establecido que la evaluación artroscópica estándar puede fallar para visualizar la parte posterior del cuerno posterior del menisco interno y pueden pasar desapercibidas lesiones en esta región(4,5,8,9). Por eso, debemos llevar a cabo la exploración visual y con palpador por un portal PM de forma sistemática, mejorando de esta manera la precisión diagnóstica(5,6,8,9).
La reparación a través de este portal posterior obtiene una mejor tasa de curación gracias a una mejor calidad del desbridamiento previo a la reparación y al control del cierre completo y controlado de la lesión con una sutura vertical(6). Además, sin una buena visión de la lesión, los dispositivos de reparación meniscal pueden causar complicaciones como la migración o la rotura del implante, que provoquen un daño iatrogénico del cartílago(6,8).
En definitiva, las lesiones de la rampa posterior pueden ser infradiagnosticadas si se emplea un portal AL de forma exclusiva. Durante la reconstrucción del LCA es importante el correcto diagnóstico y tratamiento de las lesiones de la rampa posterior, en los casos indicados. Su reparación conlleva la protección del injerto de fuerzas excesivas, minimizando el riesgo de laxitud residual y fracaso clínico.
Conclusión
Las lesiones de la rampa meniscal posterior no son infrecuentes si se asocian a la lesión del LCA, siendo complicado el diagnóstico con RMN.
Las lesiones de la rampa posterior pueden ser infradiagnosticadas si utilizamos únicamente un portal AL durante la reconstrucción del LCA; su diagnóstico correcto es importante durante la reconstrucción del mismo para permitir la reparación, cuando sea posible, proteger el injerto de fuerzas excesivas y minimizar el riesgo de laxitud residual y fracaso clínico.
Debemos sospecharlas en pacientes jóvenes, que realicen deportes de pivotaje y/o que tengan inestabilidad anteroposterior grosera.
Por eso es importante el diagnóstico correcto de las lesiones en esta zona para permitir la reparación durante la reconstrucción del LCA cuando es posible y proteger el injerto de un aumento de fuerza/estrés excesivo y reducir la laxitud residual(5,6,8,9,10,11).
La visión intercondílea, combinada con un portal PM, ayuda en el diagnóstico de las lesiones en dicha zona y debe ser considerada en la reconstrucción del LCA de forma rutinaria para evaluar el estado del menisco.
La reparación artroscópica meniscal de las lesiones de la rampa posterior durante la reconstrucción del LCA a través de un portal PM proporciona una alta tasa de curación del menisco a nivel del desgarro de una forma segura y eficaz.
Figuras
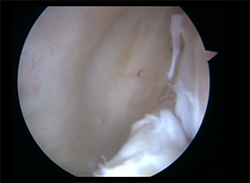
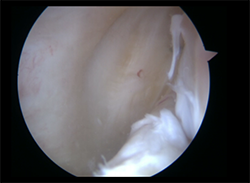
Figura 1. Visión a través del intercóndilo de lesión inferior oculta, que se detecta con la palpación a través del portal posteromedial.
Información del artículo
Cita bibliográfica
Autores
Jesús García García
Hospital Clínico Universitario Virgen de la Arrixaca. Murcia
Silvio Villascusa Marín
Hospital Clínico Universitario Virgen de la Arrixaca. Murcia
Belén Ñíguez Sevilla
Hospital General Universitario Santa Lucía. Cartagena, Murcia
Sarah Toledo García
Servicio de Cirugía Ortopédica y Traumatología. Hospital Clínico Universitario Virgen de la Arrixaca. Murcia
Instituto Murciano de Investigación Biosanitaria Pascual Parrilla–IMIB. España
Pablo Rodríguez Sánchez
Hospital Clínico Universitario Virgen de la Arrixaca. Murcia
Miguel Sáez Soto
Hospital Clínico Universitario Virgen de la Arrixaca. Murcia
Lidia Betoret Benavente
Hospital General Universitario Morales Meseguer. Murcia
Responsabilidades éticas
Conflicto de interés. Los autores declaran no tener ningún conflicto de intereses.
Financiación. Este trabajo ha sido financiado con la ayuda de una Beca de la Asociación Española de Artroscopia (AEA).
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Referencias bibliográficas
-
1Beynnon BD. Treatment of anterior cruciate ligament injuries. Part I. AM J Sports Med. 2005;33:579-1602.
-
2Bonamo JJ, Fay C, Firestone T. The conservative treatment of the anterior cruciate deficient knee. Am J Sports Med. 1990;18(6):618-23.
-
3Wickiewicz TL. Meniscal injuries in the cruciate-deficient knee. Clin Sports Med. 1990;9(3):681-94.
-
4Strobel M. Menisci. En: Fett HM, Flechtner P (eds.). Manual of Arthroscopic surgery. New York: Springer; 1988. pp. 171-8.
-
5Peltier A, Lording TD, Lustig S, Servien E, Maubisson L, Neyret P. Posteromedial meniscal tears may be missed during anterior cruciate ligament reconstruction. Arthroscopy. 2015 Apr;31(4):691-8.
-
6Bollen SR. Posteromedial meniscocapsular injury associated with rupture of the anterior cruciate ligament: a previously unrecognised association. J Bone Joint Surg Br. 2010;92:222-3.
-
7Liu X, Feng H, Zhang H, Hong L, Wang XS, Zhang J. Arthroscopic prevalence of ramp lesion in 868 patients with anterior cruciate ligament injury. Am J Sports Med. 2011;39:832-7.
-
8Sonnery-Cottet B, Conteduca J, Thaunat M, Gunepin FX, Seil R. Hidden lesions of the posterior horn of the medial meniscus: a systematic arthroscopic exploration of the concealed portion of the knee. Am J Sports Med. 2014;42:921-6.
-
9Thaunat M, Jan N, Fayard JM, Kajetanek C, Murphy CG, Pupim B, et al. Repair of Meniscal Ramp Lesions Through a Posteromedial Portal During Anterior Cruciate Ligament Reconstruction: Outcome Study With a Minimum 2-Year Follow-up. Arthroscopy. 2016 Nov;32(11):2269-77.
-
10Thaunat M, Fayard JM, Guimaraes TM, Jan N, Murpgy CG, Sonnery-Cottet B. Classification and Surgical Repair of Ramp Lesions of the Medial Meniscus. Arthrosc Tech. 2016 Aug;5(4):e871-e875.
-
11Kongmalai P, Chernchujit B. Posterior Horn of Medial Meniscal Peripheral Capsular Lesion: The Arthroscopic Repair Technique Working in the Posterior Compartment. Arthrosc Tech. 2016 Aug;5(4):e763-e767.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Lesiones de la rampa posterior. ¿Qué, cómo y por qué?
- El futuro de las sociedades científicas, el futuro de la AEA
- Dolor femoropatelar después de meniscectomía artroscópica: estudio de actividad eléctrica y atrofia de vasto medial
- Resultados y factores pronósticos del tratamiento de las roturas masivas irreparables del manguito rotador con el espaciador subacromial en una serie de 23 casos
- Extrusión en trasplante meniscal alogénico. ¿Es la capsulodesis lateral la solución?
- Lesiones asociadas a fracturas intraarticulares de la extremidad distal del radio: estudio epidemiológico
- Estudio ecográfico de la técnica de pie crust del ligamento colateral medial en la artroscopia de rodilla
- Consenso AEA-LATAM sobre artroscopia de cadera en displasia y patología degenerativa
- Reconstrucción de ambos ligamentos cruzados con injertos parentales en pacientes con fisis abiertas. Técnica quirúrgica
- Rotura radial cicatrizada de menisco externo
- Abordaje artroscópico posterior transeptal
- Hiato poplíteo desde una visión transescotadura
- Creación de un portal transeptal
- Plastia para reconstrucción del ligamento cruzado anterior
- Microinestabilidad de hombro: he aquí una prueba
- Microinestabilidad de hombro: microcapsuloplastia
Más en PUBMED
Más en Google Scholar


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.