Consenso AEA-LATAM sobre artroscopia de cadera en displasia y patología degenerativa
AEA-LATAM consensus on hip arthroscopy in dysplasia and mild degenerative changes
Resumen:
En los últimos 10 años, los principales cambios en artroscopia de cadera han sido las indicaciones y el conocimiento de la patología de cadera. De forma menos trascendente, se han producido cambios en la técnica quirúrgica en sí misma.
El presente artículo intenta aglutinar los aspectos debatidos el pasado 30 de noviembre durante las Jornadas de Actualización en Artroscopia de Cadera AEA-LATAM. Los temas abordados en dichas jornadas representan 2 temas controvertidos en la actualidad, como son las indicaciones de la artroscopia de cadera en patología degenerativa de cadera y en displasia de cadera.
Abstract:
In the last 10 years, main changes in hip arthroscopy have been focus on correct indications and improvement of knowledge of hip pathology. Less important changes have occurred in surgical technique development.
This publication attempts to summarize the topics discussed last November 30th during the AEA-LATAM Hip Arthroscopy Webinar. The hot topics discussed were indications of hip arthroscopy in mild degenerative changes and in hip dysplasia.
Introducción
En este artículo se expone un consenso de expertos sobre los aspectos más controvertidos del manejo artroscópico en pacientes con displasia de cadera leve y en patología degenerativa moderada.
La estructura del artículo se dividirá en 2 apartados: por un lado, artroscopia de cadera en displasia y, por otro, artroscopia de cadera en patología degenerativa. Los ponentes nacionales y latinoamericanos aportaron un interesante debate alrededor de preguntas controvertidas en cada uno de los 2 temas.
A efectos académicos, cada apartado se ha dividido en 3 bloques, en los que han colaborado los 10 ponentes: indicación quirúrgica, aspectos quirúrgicos y acuerdos del consenso.
Artroscopia de cadera en patología degenerativa
Indicación quirúrgica: revisión bibliográfica
La cifra de pacientes que son diagnosticados de choque femoroacetabular (CFA), así como el porcentaje de ellos que se intervienen mediante técnicas abiertas o cirugía artroscópica (CAC), ha crecido de forma exponencial en los últimos 8 años(1). Los perfiles quirúrgicos y las indicaciones se han ido definiendo progresivamente con mayor claridad, lo que está permitiendo resultados más homogéneos y de mayor calidad.
Ante un paciente con un diagnóstico correcto de síndrome de CFA (cumple con los criterios del consenso de Warwick(2): síntomas, signos y radiología positivos), pero que presenta signos de lesión condral avanzada, ¿existe un límite definido hasta donde la cirugía preservadora de cadera aportaría un beneficio significativo y mantenido en el tiempo? La respuesta es clara: no.
Si revisamos la bibliografía reciente sobre este tema, podemos subrayar trabajos que nos orientan acerca de cómo tomar una decisión en este tipo de pacientes.
La CAC en pacientes con un diagnóstico correcto de CFA, sin lesiones condrales significativas, produce mejores resultados funcionales y de calidad de vida que el mejor tratamiento fisioterápico-rehabilitador individualizado posible 1 año después. Esto ha sido demostrado con un nivel de evidencia I en el estudio prospectivo aleatorizado por intención de tratar UK FASHIoN(3).
La Escuela de Berna(4) tiene publicados resultados con un seguimiento mínimo de 10 años de pacientes con CFA tratados con luxación segura. La tasa de excelentes o buenos resultados fue del 80%. Por otra parte, en este mismo hospital, un subgrupo de pacientes fueron tratados de forma artroscópica, con un seguimiento medio de 7 años y tasas de excelentes o buenos resultados en un 87% de los casos.
Un estudio sobre resultados a 5 años en pacientes tratados por CFA mediante CAC o mediante luxación segura refleja excelentes o buenos resultados en más del 80% de los pacientes, siendo superiores los tratados mediante CAC en calidad de vida y en la tasa de conversión a prótesis total de cadera (PTC), que fue del 7-10%(5).
En el Estado de Nueva York encontramos un trabajo en 137 centros que involucró a 295 cirujanos. Se trata de la revisión con el mayor volumen de pacientes tratados por CFA mediante CAC (8.267) y con el mayor seguimiento medio (10 años). Este estudio demostró una tasa del 81% de excelentes o buenos resultados(6).
La evidencia y la experiencia parecen estar demostrando que con indicaciones correctas y con una técnica adecuada, ante un paciente con CFA, la cirugía ofrece una magnífica salida que hace unos años no se podía ofertar. Sin embargo, conforme nos acercamos a los límites de la indicación en los casos de CFA y lesiones condrales avanzadas(7), los resultados son menos previsibles. Una revisión sistemática publicada describe que, ante la presencia de lesiones condrales importantes, la probabilidad de progresión a una coxartrosis es 20 veces mayor cuando afectan al lado acetabular y 60 veces si afectan a ambos lados articulares. La probabilidad de un mal resultado clínico tras cirugía en CFA o de conversión a PTC es de 7 y 3,6 veces superior, respectivamente, en mayores de 40 años. Sin embargo, otras series muestran hasta un 67% de excelentes o buenos resultados a los 5 años en pacientes operados en grado degenerativo de Tönnis(2).
Por tanto, incluso en pacientes con lesiones condrales avanzadas y/o edad por encima de los 40 años, puede existir una indicación quirúrgica que conduzca a buenos resultados a medio-largo plazo.
Criterios para la indicación quirúrgica
A continuación, abordaremos los criterios que debe analizar un cirujano para tomar la mejor decisión posible para sus pacientes en situación límite de degeneración articular en la cadera. En nuestra opinión, la mejor decisión en estas situaciones se apoya en los 2 aspectos que se detallan a continuación.
Experiencia del cirujano
Existe una gran cantidad de referencias en la literatura en relación con la experiencia en CAC y los resultados, quedando claro que la curva de aprendizaje es larga y difícil. Se ha publicado que en torno a los 80 casos se empieza a ser competente y a partir de los 120 casos los resultados mejoran de forma clara(8). Por tanto, no es aconsejable que sean estos pacientes en situación límite los que un cirujano deba intervenir durante su curva de aprendizaje. Esto debe ser así, pues la posibilidad de mejoría clínica en estos pacientes es escasa y es menor con cirujanos de escasa experiencia. Cuando se haya superado la curva de aprendizaje para esta técnica es cuando se puede plantear operar a estos pacientes.
Criterios clínicos, exploratorios y radiológicos
Junto al hecho de tener capacidad técnica para tratarlos, se debe valorar la suma de estos 3 criterios en dichos casos de indicación límite.
Criterios clínicos
El análisis detallado de la literatura(9) muestra una serie de parámetros clínicos que se correlacionan con un mejor pronóstico frente a otros cuya presencia asocia un peor pronóstico:
- Edad: inferior frente a superior a 40 años.
- Actividad física: usando la escala de Lysholm-Tegner, los encuadrados en valores < 4 frente a los valores > 7, excepto los deportistas de alto nivel, en los que la motivación económico-profesional mediatiza el resultado.
- Tipo de dolor: el dolor mecánico, localizable y de tiempo definido frente al dolor inflamatorio, difuso (ingle, muslo, nalga, espalda…) y de larga evolución.
- Expectativas con el tratamiento: razonables frente a expectativas no ajustadas a la realidad (pacientes que “quieren volver a ser los de hace muchos años atrás”).
Criterios exploratorios
La existencia de una cadera que alcanza al menos 90° de flexión y en la que es posible realizar la maniobra de FABER (flexion, abduction, external rotation) y FADIR (forced adduction and internal rotation), aunque dolorosa, junto a la ausencia de cojera, se correlaciona con mejor pronóstico frente a aquellas caderas rígidas, en flexo, con múltiples puntos dolorosos y que asocien cojera en la marcha.
Criterios radiológicos
Es obligatorio medir, buscar y analizar junto a los radiólogos los siguientes parámetros:
- Grosor del espacio articular(10). Aunque existen diferentes formas de hacerlo (software para radiología convencional, mediciones en tomografía computarizada –TC–…), lo importante es conocer sobre todo en las zonas 2, 3 y 4 de Ilizaliturri si en algún punto el espacio articular es menor de 2 mm o mayor de 2,5 mm, pues el primero de los criterios multiplica por 9,9 veces la probabilidad de precisar una PTC frente a un espacio articular mayor de 2,5 mm.
- El grupo de Berna(11) y el de la Mayo Clinic han descrito signos radiológicos cuya sola presencia aumenta la probabilidad de mal resultados en comparación con la ausencia de los mismos: a) osteofito en la fosa (multiplica por 3,2 veces la posibilidad de mal resultado); b) geodas subcondrales > 5 mm (multiplica por 4,1); y c) lesiones condrales de grado 3-4 que afecten al menos a 60° de la circunferencia acetabular (multiplica por 4,6). Además, los pacientes de CFA intervenidos con el hallazgo preoperatorio de estos 3 signos asocian un 0% de supervivencia a 6 años y los que tienen el a) y el c) un 20% a 6 años. De ahí que debamos buscar la presencia de estos y otros signos descritos en el artículo para informar a nuestro paciente de las posibilidades de éxito (Figura 1).
- Medición del índice de dGEMRIC (delayed Gadolinium Enhanced MRI of Cartilage): mediante el software de medición, valores > 500 ms se asocian con mejor estado condral y pronóstico frente a valores < 500 ms, aunque actualmente hay una controversia significativa con las conclusiones a extraer con esta técnica y sus valores de medición.
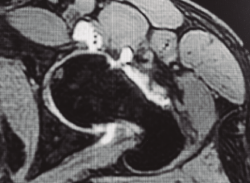
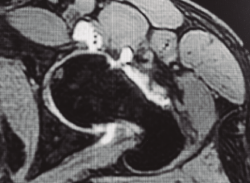
- Defectos capsulares: es importante en pacientes previamente intervenidos detectar en las artrorresonancias magnéticas (artro-RM) la existencia de defectos capsulares que, sumados a los previamente descritos, constituyen cada día con mayor claridad un criterio asociado a mala evolución clínica (Figura 2).
Desafortunadamente, todavía hoy por hoy no están perfectamente definidos unos criterios mayores y menores o un sistema de valoración que nos pudieran ayudar al enfoque más objetivo en estas situaciones límite, por lo cual, el cirujano, su experiencia y el estudio detallado de cada uno de sus pacientes son los medios con los que contamos para procurar obtener el mejor resultado posible.
Sin embargo, hay determinados pacientes en los que, explicándoles el tratamiento y dejando claras las expectativas, la artroscopia puede servir de ayuda, mejorando la sintomatología y la movilidad del paciente, si bien no evitará la evolución de la degeneración en el futuro y la posterior colocación de una prótesis de cadera. Identificar estos pacientes es el reto actual en la CAC en pacientes con cambios degenerativos(12).
Estos pacientes serían los que tienen una presencia de osteofitos más lateral que medial, pero mantienen un espacio articular mayor de los 2 mm tras la teórica resección de osteofitos. Por tanto, son pacientes con la cadera limitada en su movilidad por la presencia de osteofitos y que, al resecarlos, mejoraran su movilidad.
Nunca serán candidatos a artroscopia de cadera aquellos pacientes con desaparición completa del espacio articular con exposición del hueso subcondral (condropatía de grado IV) y estadio de Tönnis 3. Según Domb et al. en su metaanálisis, NO serían buenas indicaciones en estadios mayores o iguales a Tönnis 2, espacio menor de 2 mm o mayores de 50 años(13), mientras que para Horner et al. la barrera esta en los 40 años(14).
Por tanto y a modo de resumen, la artrosis de cadera no se trata mediante artroscopia de cadera, sino que el tratamiento conservador, el ejercicio de bajo impacto, la fisioterapia y las infiltraciones articulares retrasan la necesidad de prótesis de forma más eficaz que si se tratara mediante artroscopia. De hecho, en la serie de McCormick, la presencia de cambios artrósicos fue predictiva de mal resultado (p = 0,02) y la edad menor de 40 años predictiva de buenos o excelentes resultados (p < 0,0001)(15).
Trucos quirúrgicos en artroscopia de cadera en presencia de cambios degenerativos
Lo primero que debemos valorar es si el cirujano es el indicado, sabiendo que la dificultad de este tipo de cirugías es superior a la dificultad en el tratamiento de un CFA convencional. Por tanto, estos casos deben ser realizados por un cirujano sénior o al menos acompañados de él. El tratamiento de estos pacientes empieza en la consulta, dejando claro el objetivo de la artroscopia. También sería bueno concienciar a los enfermos sobre las ventajas de la tonificación muscular y del ejercicio de bajo impacto y, asimismo, de modificar el ejercicio de alto impacto evitando crear falsa expectativas.
A continuación, detallamos una serie de consejos intraoperatorios para tratar con éxito a pacientes con cambios degenerativos moderados.
Una vez que pasamos al quirófano, lo haremos un día tranquilo, sin mucha presión asistencial y con el equipo habitual. Esto facilitará el desarrollo tranquilo de una cirugía ya de por sí compleja. Preferimos la anestesia general porque permite un mejor control de la relajación muscular, la tensión arterial y, por tanto, el sangrado.
Colocamos al paciente en una mesa de tracción, poniendo especial cuidado a la hora de la colocación del pie en la bota de tracción, almohadillando lo suficiente, pero a la vez ajustando mucho la bota y forrándola con un vendaje adhesivo de zinc con el objetivo de no perder nada de tracción, pues toda ella será necesaria.
Realizamos la “maniobra del fulcro”, haciendo tracción con las piernas abiertas, para aproximar la pierna que no vamos a operar inicialmente y así “anclar“ la pelvis. Por último, se aproxima la pierna a intervenir, contribuyendo de esta manera a crear un vector combinado de fuerza que maximizará la apertura del espacio articular. Si colocamos una aguja intraarticular, puede ayudar a que se abra más la articulación, pues retiramos el efecto vacío de la articulación de la cadera.
Debemos estar preparados y tener un plan alternativo si la articulación no se distrae lo suficiente. En ese caso, podemos realizar el abordaje fuera dentro, retirando primero el osteofito lateral o el labrum osificado y, a partir de ahí, podremos aplicar tracción a la pierna para poder entrar al compartimento central.
Tras entrar al compartimento central, realizaremos la capsulotomía interportal y retiraremos la tracción de forma progresiva para relajar la cápsula y trabajar en el compartimento periférico.
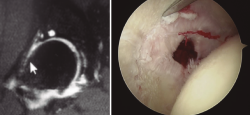
Retiraremos los osteofitos con una fresa desde la unión capsulolabral para movernos más cómodos y seguiremos con la resección del os labrale, osteofito o labrum calcificado (Figura 3).
Tras el paso anterior, aplicaremos tracción para reinsertar el labrum y tratar las posibles lesiones con técnicas de estimulación medular, terapias celulares u otros productos biológicos (Orthokine®, CarGel® o plasma). Para esto, nos podemos ayudar de los punzones habituales manuales o los nuevos dispositivos motorizados (PowerPick®, MicroDrill®).
Un gesto añadido que podemos hacer, sin conocer exactamente la repercusión clínica del mismo, es la retirada del osteofito central con fresas o material cortante curvo (Figura 4).
Finalmente, soltaremos de nuevo la tracción para abordar la parte femoral, retirando osteofitos y realizando la osteoplastia femoral.
En cuanto al cierre capsular, en estos casos es cuando más discutido está, pues aporta estabilidad pero la mayoría de estos casos presentan rigidez capsular asociada al proceso degenerativo.
Estableciendo un consenso: artroscopia de cadera en patología degenerativa
Con la finalidad de llegar a un consenso respecto a la utilidad de la artroscopia de cadera en el tratamiento de los pacientes con patología degenerativa, se realizaron una serie de preguntas al panel de expertos nacional e internacional, cuyas respuestas se detallan a continuación (Tabla 1).
En primer lugar, se preguntó al panel: ¿qué se considera enfermedad degenerativa avanzada en el adulto joven? La respuesta mayoritaria fue a favor de aquellas caderas que presentaban un grado 2 o 3 según la clasificación de Tönnis y, en segundo lugar, la presencia de una disminución del espacio articular por debajo de los 2 mm en algún punto de la articulación (anterosuperior, central o posteroinferior).
Respecto a la anamnesis del paciente, se preguntó: ¿qué síntomas del paciente considerarías como signos de alarma de una enfermedad degenerativa avanzada? Se consideraron como tales signos de alarma la dificultad para realizar actividades de la vida diaria como subir escaleras o sentarse en una silla baja, el dolor progresivo que llega hasta impedir calzarse, la necesidad de tomar analgésicos potentes a diario y un dolor persistente que no cede con la analgesia.
Del mismo modo, se pretendió conocer los signos de alarma durante la exploración clínica que indicarían enfermedad degenerativa avanzada y podrían condicionar la indicación de una CAC de cadera. Se consideraron como tales signos de alarma la disminución global del movimiento articular, especialmente una flexión de cadera menor de 80° y una rotación interna de 0°.
A la hora de evaluar la radiología simple, se consideró que la disminución del espacio articular por debajo de los 2 mm en algún punto de la articulación (anterosuperior, central o posteroinferior) y los estadios de la clasificación de Tönnis 2 y 3 eran los hallazgos radiológicos que mejor definían una enfermedad degenerativa avanzada. Se hizo especial hincapié en la necesidad de obtener un buen estudio radiológico simple, que debe consistir al menos en una radiografía anteroposterior de pelvis, centrada en la sínfisis púbica y con una distancia entre el borde superior de pubis y el coxis de 2 cm aproximadamente, preferiblemente en bipedestación, y una axial de cada cadera de Dunn o cross-table.
En lo referente al estudio mediante RM, se consideró la presencia de lesiones cartilaginosas de alto grado en espejo con edema subcondral, tanto en el acetábulo como en la cabeza femoral, como el signo más crítico y determinante de una enfermedad degenerativa avanzada. Se acordó que la lesión de un solo lado, acetabular o de cabeza femoral, con edema subcondral es importante, pero no tan crítica.
Ante la pregunta de si se podría establecer un límite de edad para el tratamiento mediante CAC de cadera, se llegó a la conclusión de que no existe un límite de edad cronológica para el tratamiento, sino que depende de la situación del paciente y de la situación del cartílago de su articulación, según los parámetros descritos anteriormente. De todos modos, por encima de los 50 años, deben evaluarse muy detenidamente las expectativas del paciente respecto al resultado del tratamiento artroscópico.
Respecto a detalles de la técnica quirúrgica, se preguntó al panel si había que tratar todas las lesiones articulares posibles o había alguna determinada lesión sobre la que no fuera necesario actuar quirúrgicamente. Por unanimidad, se estableció que la resección del osteofito femoral medial no era necesaria y, a la hora de establecer un porqué, se consideró que en el contexto degenerativo no se justificaba la realización de portales extraordinarios mediales y un aumento significativo del tiempo quirúrgico que requiere el tratamiento de esta lesión. Por otro lado, no se llegó a un consenso claro de si la resección del osteofito medial acetabular era necesaria o no.
Se consideraron como hallazgos intraoperatorios de mal pronóstico las lesiones condrales con exposición de hueso subcondral en la cabeza femoral, en el acetábulo en diferentes zonas, un labrum acetabular completamente calcificado y la presencia de un osteofito acetabular medial (en orden de peor a mejor pronóstico).
Ante la presencia de una lesión condral acetabular localizada en una única zona, se consideraron como de tamaño demasiado grande para tratar aquellas lesiones mayores de 3 cm cuadrados. Aun así, se indicó que, ante la presencia de lesiones de más de 4 cm cuadrados, lo pertinente sería realizar un tratamiento con perforaciones solamente, si bien algunos miembros de panel se decantaron por añadir algún tipo de matriz extracelular a esas perforaciones. No se estableció un consenso claro, ya que otros miembros del panel indicaron como único gesto quirúrgico necesario el desbridamiento de los bordes libres de la lesión hasta que sea estable.
Respecto al manejo postoperatorio de los pacientes con cambios degenerativos, se concluyó que se debe aplicar el mismo protocolo que al resto de los pacientes intervenidos mediante CAC de cadera, sin ninguna restricción adicional, incluyendo una descarga parcial con muletas durante un periodo de tiempo determinado.
Como complicaciones específicas que podemos encontrar tras el tratamiento de este grupo de pacientes, pueden aparecer:
- Una progresión rápida de los cambios degenerativos o un empeoramiento o persistencia del dolor en el primer año, hasta la necesidad de realizar una artroplastia total de cadera.
- Mayor presencia de complicaciones neurológicas y vasculares por la dificultad técnica de la artroscopia en estos pacientes. No parece ser una preocupación en estos pacientes la posible inestabilidad articular tras esta cirugía.
Por último, se estableció como pacientes ideales que podrían beneficiarse de una cirugía por técnica artroscópica en presencia de cambios degenerativos a los varones menores de 40 años, con dolor inguinal, aun con disminución de más de 2 mm en algún punto de la articulación, siempre y cuando tengan unas expectativas moderadas tras la cirugía. No se descartó el tratamiento en las mujeres, pero se hizo mucho hincapié en la gestión de las expectativas: en el hecho de que se requiere una conversación amplia con el paciente para intentar adecuar sus expectativas a lo que en realidad puede esperarse de este procedimiento en su caso.
Artroscopia de cadera en displasia límite
Criterios para el manejo artroscópico en la displasia de cadera
La displasia de cadera engloba aquellas morfologías de la articulación coxofemoral que conllevan una falta de cobertura de la cabeza femoral por el acetábulo en cualquiera de las 3 dimensiones del espacio.
El manejo conservador de estos pacientes en casos de descoberturas sutiles suele tener que ser el manejo habitual en pacientes jóvenes, pues no existe sintomatología importante hasta la cuarta o la quinta décadas de la vida, donde la sintomatología empieza a disminuir su calidad de vida. Cuando comienzan los síntomas limitantes, habitualmente la situación de degeneración articular suele ser demasiado avanzada, requiriendo la necesidad de artroplastia total de cadera en la mayoría de los casos.
Existen diferentes estudios que analizan las indicaciones de la artroscopia de cadera en pacientes displásicos con descoberturas leves(16). Todos ellos coinciden en las limitadas indicaciones de esta técnica quirúrgica en el manejo de las displasias límite de cadera. En general, una mala indicación puede empeorar clínicamente la situación del paciente e incluso acelerar la necesidad de la realización de artroplastia de cadera.
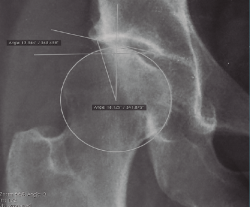
Radiológicamente, estos pacientes en los que podría considerarse un manejo artroscópico se engloban en la displasia de tipo A de Hartofilakidis. Debemos realizar radiología simple anteroposterior de pelvis, axial de Dunn, lateral pura y la proyección de falso perfil de Lequesne. Los ángulos a evaluar serían, de forma básica, el ángulo de inclinación acetabular (IA) o de Tönnis, así como el ángulo centro-borde lateral (CBL) o de Wiberg (Figura 5). En general, el ángulo de IA debe ser menor de 10°, mientras que el ángulo CBL debe ser mayor de 25°.
El papel del manejo artroscópico en estos pacientes engloba la reparación de la unión condrolabral dañada, así como la resección de deformidades de tipo CAM en la transición cabeza-cuello femoral que en ocasiones se asocian en pacientes displásicos(17,18). Estos pacientes representan un reto técnico para tratar estas lesiones sin aumentar la inestabilidad ya presente en estas caderas. Por ello, debe realizarse por manos expertas para conseguir óptimos resultados(19,20).
Trucos quirúrgicos en artroscopia de cadera en pacientes displásicos
Las acciones quirúrgicas a realizar artroscópicamente en un paciente displásico serán sobre cápsula, ligamento redondo, cartílago, unión condrolabral, labrum, psoas y hueso.
Cápsula
Se debe mantener la cápsula articular lo menos dañada posible. Para ello, realizaremos aperturas capsulares reducidas, a ser posible interportal, evitando aperturas en “T”. Al finalizar la cirugía cerraremos la apertura capsular y en ocasiones puede ser beneficiosa una plicatura capsular. Deben evitarse las técnicas fuera a dentro en este tipo de pacientes o realizar un cierre capsular minucioso si se ha utilizado este abordaje.
Ligamento redondo
Frecuentemente, encontramos lesiones a este nivel en la displasia de cadera. En general, se debe intentar restablecer la función de este ligamento, que puede encontrarse alargado y roto parcial o totalmente. Habitualmente, se realizan desbridamientos parciales o técnicas de retracción de las fibras de este ligamento con los terminales de radiofrecuencia.
Cartílago
Frecuentemente, aparecen lesiones de cartílago en zonas periféricas cercanas al labrum. El tratamiento es similar al del resto de las patologías que presentan lesiones del cartílago de la cadera, que abarcan desde las perforaciones hasta el trasplante celular.
Labrum y unión condrolabral
Habitualmente, las lesiones labrales o condrolabrales aparecen en la zona anteromedial y con un labrum más ensanchado de lo habitual. Por ello, serán necesarios anclajes más pequeños de lo habitual. Es importante recordar que NO se debe resecar hueso del reborde acetabular a la hora de refrescar esta zona para alojar los anclajes. Cada milímetro de resección puede reducir hasta 2-3° la cobertura acetabular.
Psoas
Debe evitarse realizar tenotomía del psoas en estos pacientes.
Hueso
Debe evitarse cualquier resección del reborde acetabular, si bien en ocasiones debemos valorar el manejo correcto de os acetabuli. En estos casos, debe planificarse preoperatoriamente el ángulo de cobertura resultante tras la resección y tomar la decisión de sintetizarlo o resecarlo. Los pacientes displásicos pueden asociar deformidades de tipo CAM o prominencia de la espina iliaca anteroinferior(21). En ese caso, realizaremos la regularización de dichas prominencias.
Estableciendo un consenso: artroscopia de cadera en displasia leve
Como en el tema anterior, se intentó establecer un consenso respecto al uso de la artroscopia de cadera en el tratamiento de los pacientes con displasia leve (Tabla 2). Se realizaron 10 preguntas al panel de expertos nacional e internacional, cuyas respuestas se detallan a continuación.
Respecto a los datos de la historia clínica que nos orientan a una correcta indicación de manejo artroscópico, los expertos coinciden en el prototipo de mujer joven con dolor inguinal progresivo. No es fundamental la presencia de laxitud generalizada o hipermovilidad. En general, los expertos coincidieron en la necesidad de valorar el concepto de la “displasia disfrazada” que nos obliga a descartar displasia de cadera en toda mujer que nos consulta por dolor inguinal resistente al tratamiento.
La exploración física en estos pacientes suele presentar un aumento de movilidad generalizada, especialmente la rotación interna, así como dolor a la maniobra de flexión y rotación externa, aunque se debe valorar la suma de diferentes signos exploratorios.
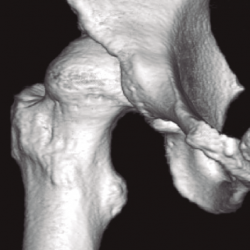
Respecto a las pruebas diagnósticas necesarias para evaluar a estos pacientes, la radiología simple con anteroposterior de pelvis y axial de caderas se postula como la base de las pruebas diagnósticas para la medición de los ángulos de cobertura. El falso perfil de Lequesne se debe realizar sistemáticamente para valorar la cobertura anterior. La realización de artro-RM es la mejor alternativa para la evaluación del labrum y la unión condrolabral, donde suelen verse en estos pacientes quistes paralabrales. Especialmente importante es la realización de TC con reconstrucción 3D en aquellos pacientes con osteotomías femorales o acetabulares previas en la infancia (Figura 6). La valoración de la anteversión femoral es muy importante y debe medirse con TC o resonancia realizando cortes al nivel de los cóndilos femorales.
Debido al aspecto tridimensional de la deformidad en la displasia, los expertos valoraron la necesidad de obtener diferentes ángulos para tener una idea global de la morfología: el ángulo CBL o de Wiberg y el ángulo de IA o de Tönnis. Asociada a ambos ángulos, debería realizarse la medición el ángulo centro-borde anterior en la proyección de falso perfil. El índice de FEAR (femoro-epiphyseal acetabular roof) positivo es otro de los parámetros que deben ser tenidos en cuenta a la hora de valorar la estabilidad de una cadera(22).
El ángulo de Wiberg puede marcar malos resultados tras el manejo artroscópico en displasia. Valores menores de 20° serían una contraindicación del manejo artroscópico. Podría establecerse la indicación artroscópica en los casos con ángulo de Wiberg entre 18 y 20°(21) siempre que se correspondan con un ángulo de IA o Tönnis adecuado. Existió consenso en la importancia de los puntos de medición de estos ángulos. Debe tomarse referencia lateral en el punto más externo de la zona esclerosa de carga del acetábulo. Respecto al ángulo de Tönnis, valores mayores de 15°(21) serían contraindicación para el manejo artroscópico. La valoración del uso de TC se debería limitar para casos con cirugías previas.
Existen gestos quirúrgicos artroscópicos especialmente necesarios en pacientes displásicos, como son la reparación labral, evitando el desbridamiento a toda costa, y la realización de aperturas capsulares reducidas en los portales. En caso de necesitar aperturas capsulares mayores, debe ser obligatoria la sutura capsular.
Los expertos coincidieron en evitar resecar el reborde óseo acetabular y evitar desbridar el labrum.
Respecto al manejo postoperatorio, se planteó la recomendación de la carga parcial con muletas y proteger la flexión y rotación externa máxima.
El peor perfil de los pacientes para realizar el manejo artroscópico en presencia de displasia sería el de mujeres mayores de 40 con dolor en múltiples localizaciones (lumbar, inguinal, glúteo y trocantéreo) asociado a altas expectativas tras la cirugía. La presencia de espacio menor de 2 mm en algún punto de la articulación sería otro dato de mal pronóstico.
En caso de asociar osteotomía periacetabular (PAO) y la realización de artroscopia de cadera para la reparación labral, no existieron unas directrices claras sobre la forma de combinar ambas técnicas. Se sugirió como una de las opciones realizar la PAO y valorar la evolución clínica para indicar o no la reparación artroscópica.
La complicación específica asociada a la realización de artroscopia de cadera en displasia es la creación de mayor inestabilidad si realizamos gestos quirúrgicos como resección del reborde acetabular, resección del labrum o cortar el ligamento iliofemoral.
Figuras
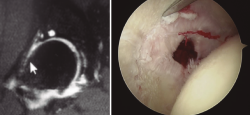
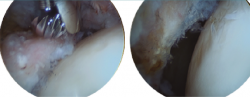
Figura 1. Paciente de 44 años con espacios < 2 mm en la zona 3, geodas subcondrales y osteofito de fosa. Pese a los factores en su contra, sus expectativas razonables nos inclinaron por la cirugía artroscópica. En la imagen de la derecha, resección del osteofito de fosa.
Figura 2. Paciente con geodas subcondrales acetabulares y en cabeza femoral, osteofito de contrachoque posteroinferior, espacios < 2 mm, incorrecta resección de CAM previo y defectos capsulares marcados.
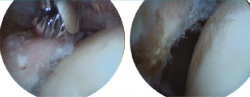
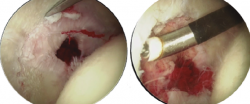
Figura 3. Paciente con osteofito en el reborde acetabular (imagen izquierda). Resección del osteofito en el reborde acetabular (imagen derecha).
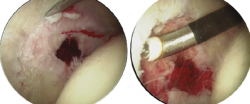
Figura 4. Paciente con osteofito central acetabular (imagen izquierda). Resección del osteofito central (imagen derecha).
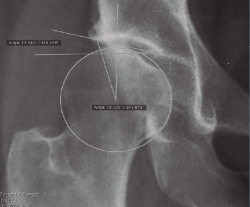
Figura 5. Medición de los ángulos centro-borde lateral, de 18,1° (Wiberg), y de inclinación acetabular, de 13,5° (Tönnis).
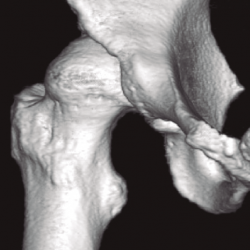
Figura 6. Reconstrucción 3D de tomografía computarizada en displasia de cadera con descobertura anterior.
Tablas
Información del artículo
Cita bibliográfica
Autores
Oliver Marín Peña
Unidad de Cadera. Hospital Universitario Infanta Leonor. Madrid
Grupo Ibérico de Preservación de Cadera (GIPCA)
Servicio de Cirugía Ortopédica y Traumatología. Hospital Universitario Infanta Leonor. Madrid
Jesús Más Martínez
Traumatología Vistahermosa. HLA Clínica Vistahermosa. Alicante, España
Grupo Ibérico de Preservación de Cadera (GIPCA)
Juan Ribera Zabalbeascoa
Centro COT. Hospital Viamed Santa Ángela de la Cruz. Sevilla (España)
Raúl Torres Eguia
Unidad de Cadera, Departamento de COT, Clínica CEMTRO, Madrid, España
Marc Tey Pons
Unidad de Cadera. iMove Traumatología. Hospital Mi Tres Torres. Barcelona
I-Move Traumatologia. Barcelona
Grupo Ibérico de Preservación de Cadera (GIPCA)
Hospital Universitari Parc Taulí. Sabadell
Universidad Pompeu Fabra
Unidad de Cadera. Servicio de Cirugía Ortopédica y Traumatología. Hospital del Mar. Barcelona
Unidad de Artroscopia y Rodilla. ICATME-Institut Universitari Dexeus. Universitat Autònoma de Barcelona
Luis Pérez Carro
Servicio de Cirugia Ortopedica y Traumatología. Hospital Clínica Mompía. Santander. Cantabria.
Servicio de Cirugia Ortopedica y Traumatología. Hospital Marqués Valdecilla. Santander
Servicio de Cirugia Ortopedica y Traumatología. Centro Médico Lealtad. Santander
Fernando Comba Martin
Hospital Italiano. Buenos Aires (Argentina)
Johnny Márquez Arabia
Hospital Italiano. Buenos Aires (Argentina)
Víctor M. Ilizaliturri Sánchez
Servicio de Reconstrucción Articular. Instituto Nacional de Rehabilitación de México, México D. F. México
Claudio Mella Schmidt
Clínica Alemana Santiago de Chile (Chile)
Referencias bibliográficas
-
1Reiman M, Thorborg C. Femoroacetabular impingement surgery: are we moving too fast and too far beyond the evidence? Br J Sports Med. 2015 Jun;49(12):782-4.
-
2Griffin DR, Dickenson EJ, O'Donnell J, Agricola R, Awan T, Beck M, et al. The Warwick Agreement on femoroacetabular impingement syndrome (FAI syndrome):an international consensus statement. Br J Sports Med. 2016 Oct;50(19):1169-76.
-
3Griffin DR, Dickenson EJ, Wall PDH, Achana F, Donovan JL, Griffin J, et al.; FASHIoN Study Group. Hip arthroscopy versus best conservative care for the treatment of femoroacetabular impingement syndrome (UK FASHIoN): a multicentre randomised controlled trial. Lancet. 2018 Jun 2;391(10136):2225-35.
-
4Steppacher S, Anwander H, Zurmühle C, Tannast M, Siebenrock K. Eighty Percent of Patients With Surgical Hip Dislocation for Femoroacetabular Impingement Have a Good Clinical Result Without Osteoarthritis Progression at 10 Years . Clin Orthop Rel Res. 2015;473:1333-41.
-
5Nwachukwu B, Rebolledo B, McCormick F, Rosas S, Harris J, Kelly B. Arthroscopic Versus Open Treatment of Femoroacetabular Impingement. A Systematic Review of Medium- to Long-Term Outcomes. Am J Sports Med. 2016;44(4):1062-8.
-
6Degen RM, Pan TJ, Chang B, Mehta N, Chamberlin PD, Ranawat AS, et al. Risk of failure of primary hip arthroscopy—a population-based study. J Hip Preserv Surg. 2017 Aug;4(3):214-23.
-
7Kemp J, MacDonald D, Collins N, Hatton A, Crossley K. Hip Arthroscopy in the Setting of Hip Osteoarthritis: Systematic Review of Outcomes and Progression to Hip Arthroplasty. Clin Orthop Relat Res. 2015;473:1055-73.
-
8Erturan G, Alvand A, Judge A, Pollard T, Glyn-Jones S, Rees JL. Prior Generic Arthroscopic Volume Correlates with Hip Artroscopic Proficiency: a Simulator study. J Bone Joint Surg Am. 2018 Jan;100(1).
-
9Parker Vail T. Editorial Commentary: Can We Achieve Personalized Risk Assessment in Hip Arthroscopy? Arthroscopy. 2018;34(2):471-2.
-
10Philippon MJ, Schroder E, Souza BG, Briggss KK. Hip Arthroscopy for femoroacetabular Impingement in patients aged 50 years or older. Arthroscopy. 2012;28:59-65.
-
11Hanke M, Steppacher S, Anwander H, Werlen S, Siebenrock K, Tannast M. What MRI Findings Predict Failure 10 Years After Surgery for Femoroacetabular Impingement? Clin Orthop Rel Res. 2017;475:1192-207.
-
12Barlow BT. CORR Insights®: What Factors Predict Conversion to THA After Arthroscopy? Clin Orthop Relat Res. 2017 Oct;475(10):2546-9.
-
13Domb BG, Gui C, Lodhia P. How Much Arthritis Is Too Much for Hip Arthroscopy: a Systematic Review. Arthroscopy. 2015 Mar;31(3):520-9.
-
14Horner NS, Ekhtiari S, Simunovic N, Safran MR, Philippon MJ, Ayeni OR. Hip Arthroscopy in Patients Age 40 or Older: a Systematic Review. Arthroscopy. 2017 Feb;33(2):464-75.e3.
-
15McCormick F, Nwachukwu BU, Alpaugh K, Martin SD. Predictors of hip arthroscopy outcomes for labral tears at minimum 2-year follow-up: the influence of age and arthritis. Arthroscopy. 2012 Oct;28(10):1359-64.
-
16Parvizi J, Bican O, Bender B, Mortazavi SM, Purtill JJ, Erickson J, Peters C. Arthroscopy for labral tears in patients with developmental dysplasia of the hip: a cautionary note. J Arthroplasty. 2009 Sep;24(6 Suppl):110-3.
-
17Dienst M. Femoracetabuläres Impingement und Hüftdysplasie. Arthroskopie. 2014;27:125-35.
-
18Dienst M, Seil R, Kohn DM. Safe arthroscopic access to the central compartment of the hip. Arthroscopy. 2005;21:1510-4.
-
19Kirsch JM, Khan M, Bedi A. Does Hip Arthroscopy Have a Role in the Treatment of Developmental Hip Dysplasia? J Arthroplasty. 2017 Sep;32(9S):S28-S31.
-
20Domb BG1, Stake CE, Lindner D, El-Bitar Y, Jackson TJ. Arthroscopic capsular plication and labral preservation in borderline hip dysplasia: two-year clinical outcomes of a surgical approach to a challenging problem. Am J Sports Med. 2013 Nov;41(11):2591-8.
-
21Marin-Peña O, Tey-Pons M, Perez-Carro L, Said HG, Sierra P, Dantas P, Villar RN. The current situation in hip arthroscopy. EFORT Open Rev. 2017 Mar;2(3):58-65.
-
22Wyatt M, Weidner J, Pfluger D, Beck M. The Femoro-Epiphyseal Acetabular Roof (FEAR) Index: a New Measurement Associated With Instability in Borderline Hip Dysplasia? Clin Orthop Relat Res. 2017 Mar;475(3):861-9.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- Lesiones de la rampa posterior. ¿Qué, cómo y por qué?
- El futuro de las sociedades científicas, el futuro de la AEA
- Dolor femoropatelar después de meniscectomía artroscópica: estudio de actividad eléctrica y atrofia de vasto medial
- Resultados y factores pronósticos del tratamiento de las roturas masivas irreparables del manguito rotador con el espaciador subacromial en una serie de 23 casos
- Extrusión en trasplante meniscal alogénico. ¿Es la capsulodesis lateral la solución?
- Lesiones asociadas a fracturas intraarticulares de la extremidad distal del radio: estudio epidemiológico
- Estudio ecográfico de la técnica de pie crust del ligamento colateral medial en la artroscopia de rodilla
- Consenso AEA-LATAM sobre artroscopia de cadera en displasia y patología degenerativa
- Reconstrucción de ambos ligamentos cruzados con injertos parentales en pacientes con fisis abiertas. Técnica quirúrgica
- Rotura radial cicatrizada de menisco externo
- Abordaje artroscópico posterior transeptal
- Hiato poplíteo desde una visión transescotadura
- Creación de un portal transeptal
- Plastia para reconstrucción del ligamento cruzado anterior
- Microinestabilidad de hombro: he aquí una prueba
- Microinestabilidad de hombro: microcapsuloplastia
Más en PUBMED
Más en Google Scholar
Más en ORCID


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.