Microinestabilidad de tobillo tratada mediante reparación artroscópica del ligamento peroneo-astragalino anterior según técnica all-inside. A propósito de un caso
Tibiotalar microinstability treated by means of an all inside arthroscopic repair of the anterior talofibular ligament. Apropos of a case
Resumen:
La inestabilidad articular según el tiempo de evolución puede ser aguda (esguince de tobillo) o convertirse en una inestabilidad crónica. Esta, a su vez, puede ser mecánica, por lesión de las estructuras ligamentosas, o funcional, por un déficit neuromuscular. La microinestabilidad se produciría en el contexto de roturas parciales, localizadas en el fascículo superior del ligamento peroneo astragalino anterior (LPAA). La artroscopia desempeña un papel muy importante en el diagnóstico y el tratamiento de estas lesiones.
En la práctica clínica es frecuente la consulta, por parte de los pacientes, debida a síntomas crónicos persistentes tras un antecedente de esguince de tobillo. En caso de no llegar a una recuperación adecuada, la inestabilidad debe ser tratada mediante fisioterapia o quirúrgicamente, para prevenir su evolución a una artrosis tibiotalar.
La artroscopia de tobillo ha ido poco a poco abriéndose camino en el tratamiento de estas lesiones, existiendo técnicas asistidas parcialmente artroscópicas con refuerzo del retináculo extensor y reparaciones all-inside con anclajes sin nudos tanto de los ligamentos laterales como también del deltoideo.
A continuación, describimos el diagnóstico y el tratamiento de un caso típico de microinestabilidad de tobillo.
Abstract:
Joint instability according to the time of evolution can be acute (sprained ankle) or become a chronic instability. This in turn can be mechanical, due to lesion of the ligamentous structures or functional, due to neuromuscular deficit. Microinestability would occur in the context of partial tears, located in the upper fascicle of the anterior talo fibular ligament (ATFL). Arthroscopy plays a very important role in the diagnosis and treatment of these lesions.
In clinical practice, consultation by patients is frequent due to persistent chronic symptoms after a history of ankle sprain. In case of not getting an adequate recovery, instability should be treated by physiotherapy or surgery, to prevent its evolution to tibiotalar osteoarthritis.
The ankle arthroscopy has gradually been making its way in the treatment of these lesions, there being partially assisted arthroscopic techniques with reinforcement of the extensor retinaculum and all-inside repairs with anchorages without knots of both the lateral ligaments and also the deltoid.
Next, we describe the diagnosis and treatment of a typical case of ankle microinstability.
Introducción
La inestabilidad articular podría definirse como el aumento patológico de la movilidad de una articulación por encima de los valores normales o considerados fisiológicos para dicho individuo. Según el tiempo de evolución, puede ser aguda (esguince de tobillo) o convertirse en una inestabilidad crónica (lo que se conoce vulgarmente como “esguince mal curado”). Esta, a su vez, puede ser mecánica, por lesión de las estructuras ligamentosas, o funcional, por un déficit neuromuscular (fallo en la propiocepción, debilidad de músculos peroneos, etc.), causante de una sensación subjetiva de inestabilidad. El límite que separa ambos grupos es difuso y frecuentemente coexisten características mecánicas y funcionales. Dentro de las inestabilidades mecánicas, Vega et al.(1) describen un nuevo concepto, el de microinestabilidad: se trata de roturas parciales, localizadas en el fascículo superior del ligamento peroneo astragalino anterior (LPAA). Clínicamente, se trata de lesiones con un antecedente de esguince, con dolor en la zona de inserción en el maléolo externo del LPAA, difícilmente diagnosticables mediante pruebas físicas (test del cajón anterior) o radiológicas, dado que la resonancia magnética nuclear (RMN) es altamente específica (100% para el LPAA) pero poco sensible (56% para el LPAA)(2). Por ello, la artroscopia de tobillo desempeña un papel muy importante en el diagnóstico y el tratamiento de este tipo de lesiones y ha sido la herramienta que ha permitido descubrir este nuevo tipo de patología.
La etiología de la inestabilidad crónica suele ser la lesión ligamentosa consecuencia de un esguince agudo en inversión del tobillo (85% de los casos)(3), independientemente de la gravedad del mismo o del número de esguinces previos. Aproximadamente el 20% de los pacientes que sufren un esguince de tobillo van a desarrollar una inestabilidad crónica(3). Existen factores predisponentes al desarrollo de la misma, como son la falta de un tratamiento adecuado tras un esguince agudo(4) y/o la presencia de alteraciones anatómicas como el retropié varo, deformidades en varo de la articulación del tobillo o supramaleolares, etc.(5). El ligamento más frecuentemente lesionado es el LPAA, asociado al ligamento peroneo calcáneo (LPC) en el 50% de los casos(3). El ligamento peroneo astragalino posterior (LPAP) raramente se afecta(3). Otros tipos de inestabilidades son la medial, por lesiones en el ligamento deltoideo y que frecuentemente se asocian a inestabilidades laterales hasta en un 77% de los casos(6); la inestabilidad de la sindesmosis (el “esguince alto” de tobillo); y la de la articulación subastragalina.
En la práctica clínica es frecuente la consulta, por parte de los pacientes, debida a síntomas crónicos persistentes tras un antecedente de esguince de tobillo. El tratamiento inicial debe basarse en la fisioterapia y el uso de ortesis. En caso de no llegar a una recuperación adecuada, la inestabilidad debe ser tratada mediante fisioterapia o quirúrgicamente, para prevenir su evolución a una artrosis tibiotalar: las lesiones asociadas encontradas a nivel del cartílago articular o la presencia concomitante de osteofitos anteriores en el transcurso de una artroscopia de tobillo en el contexto de una inestabilidad así lo demuestran.
El tratamiento quirúrgico de las inestabilidades de tobillo ha ido evolucionando a lo largo del tiempo: desde las técnicas no anatómicas hoy prácticamente abandonadas, que sacrificaban los tendones peroneos, hasta las técnicas actuales de reparación directa de los ligamentos lesionados o de reconstrucción anatómica. La artroscopia de tobillo ha ido poco a poco abriéndose camino en el tratamiento de estas lesiones: hasta hace poco los síntomas persistentes tras un esguince crónico eran diagnosticados de pinzamiento anterolateral y su tratamiento consistía en el desbridamiento artroscópico del tejido redundante(7), incluyendo el ligamento tibiofibular anteroinferior (LTFAI), que era considerado patológico y se recomendaba su escisión(8), siendo esta posibilidad mucho más infrecuente de lo que se observa intraoperatoriamente(1). En caso de inestabilidad, la artroscopia solo asistía en el diagnóstico y el tratamiento de lesiones concomitantes, como las lesiones osteocondrales o el pinzamiento de osteofitos(9), prefiriéndose asociar técnicas de reparación abierta(10). A pesar de que ya en los años ochenta y noventa se describieron técnicas de reparación artroscópica de los ligamentos laterales(11,12), es en los últimos años cuando estas técnicas empiezan a desarrollarse, existiendo técnicas asistidas parcialmente artroscópicas con refuerzo del retináculo extensor(13), reparaciones mediante anclajes con nudos(14,15,16,17) y reparaciones all-inside con anclajes sin nudos(18,19) tanto de los ligamentos laterales como también del deltoideo(20). También se han descrito técnicas de reconstrucción ligamentosa artroscópicas anatómicas con autoinjerto(21,22).
Estos avances en la cirugía artroscópica de tobillo han permitido desarrollar nuevos conceptos como el de la microinestabilidad, ya que la artroscopia permite el diagnóstico de lesiones parciales del LPAA, así como de otras lesiones asociadas(1) que nos pueden ayudar a su diagnóstico y proceder a su reparación en el mismo procedimiento, sin necesidad de realizar una cirugía abierta convencional. A continuación, describimos el diagnóstico y el tratamiento de un caso típico de microinestabilidad anterolateral de tobillo.
Caso clínico
Presentamos el caso de una paciente de 34 años de edad, sin antecedentes de interés, que acude a la consulta refiriendo molestias en su tobillo derecho. La paciente recuerda haber sufrido un esguince de tobillo 2 años antes y desde entonces refiere una sensación de fallo al caminar por terreno de superficie irregular, bajar peldaños, etc. También refiere evitar actividades deportivas como correr, debido a que el dolor se acentúa, e incluso evita calzarse zapatos de tacón.
El esguince que nos refiere sucedió al bajar de un coche estacionado y apoyar mal el pie en el suelo, refiriendo un giro en inversión forzada. Nos refiere que pudo seguir caminando tras el traumatismo con dolor, acudiendo a Urgencias al empeorar los síntomas unas horas después y aparecer edema y hematoma perimaleolar externo. El tratamiento inicial consistió en inmovilización con una férula suropédica durante una semana, seguido de fisioterapia y carga según la tolerancia hasta la mejoría de los síntomas. Sin embargo, a pesar de la mejoría lograda en las primeras semanas, la paciente no logró una remisión completa de la sintomatología, volviendo a ser tratada mediante fisioterapia en varias ocasiones por iniciativa propia.
En la exploración física, la paciente presentaba una prueba de cajón anterior positivo, si bien en el tobillo contralateral esta prueba era también positiva, sin observarse claramente una asimetría. La palpación del maléolo externo a nivel de la inserción del LPAA era dolorosa. No encontramos dolor a la palpación anteromedial ni en la sindesmosis tibioperonea. El retropié en carga estaba alineado con un valgo fisiológico. La movilidad sagital del tobillo era completa y simétrica a la del tobillo contralateral, así como la movilidad en inversión y eversión, que no eran dolorosas. No presentaba edema, ni deformidades en la zona.
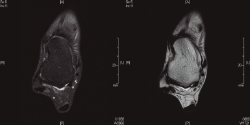
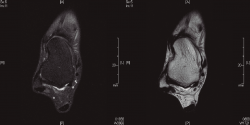
Respecto a los estudios radiológicos solicitados, las radiografías en carga en proyecciones dorsoplantar y lateral de ambos pies y tobillos no demostraron hallazgos de interés. No se solicitaron radiografías en estrés en varo-valgo, dado el poco valor diagnóstico que aportan. En la RMN no se observaba rotura del LPAA, pero sí anomalía en el mismo (Figura 1). No se encontraron lesiones asociadas. No se estimó necesaria la realización de una RMN con contraste.
La paciente fue remitida a rehabilitación con el diagnóstico de inestabilidad crónica, instaurándose un tratamiento de fisioterapia basado en el uso de vendajes funcionales, así como en la potenciación de la musculatura peronea eversora, estiramientos excéntricos del tríceps sural y tibial posterior, y ejercicios de reeducación propioceptiva.
Tras 3 meses de fisioterapia sin mejoría, decidimos realizar una reparación artroscópica ligamentosa mediante la técnica all-inside, tal como describen Vega et al.(18).
Técnica quirúrgica
El paciente es colocado en decúbito supino con el manguito de isquemia en el muslo y una presión de 300 mmHg. Media hora antes, se habían administrado 2 g de cefazolina como profilaxis antibiótica.
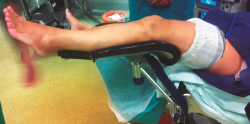
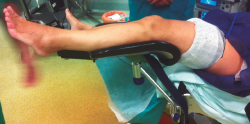
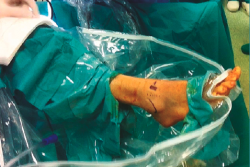
El tobillo a intervenir se coloca en una pernera ginecológica, quedando libre para su manipulación por parte del cirujano (Figura 2), que lo colocará en flexión dorsal empujándolo, para crear un espacio de trabajo. No se utiliza tracción en ningún momento del procedimiento.
La óptica utilizada es de 4 mm y 30° (Karl Storz-Endoskope, Tuttlingen, Alemania), y la infusión de suero fisiológico se realiza mediante bomba (Arthrex GmbH, Múnich) a 40 mmHg y 40% de flujo.
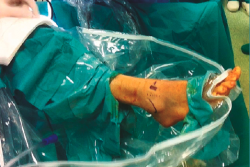
Mediante un lápiz demográfico dibujamos las referencias de ambos maléolos, tibial anterior, peroneo tercero y, realizando inversión forzada del tobillo y flexión del cuarto dedo, localizamos y marcamos la rama cutánea intermedia dorsal del peroneo superficial (Figura 3).
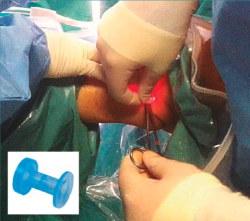
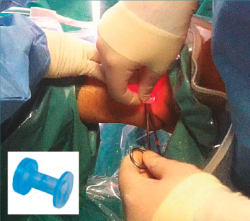
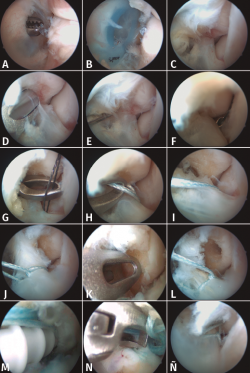
El primer portal se localiza medial al tibial anterior y el portal anterolateral lateral al peroneo tercero mediante visión directa (Figura 5A). A continuación, colocamos una cánula de tipo PassPort® (Arthrex GmbH, Múnich) de 6 mm × 2 cm para proteger el nervio peroneo superficial y permitir el paso de suturas sin enganchar partes blandas durante el procedimiento (Figura 4).
Una vez comprobada la colocación intraarticular correcta de la cánula (Figura 5B), procedemos a explorar la articulación tibiotalar, comprobando el ligamento deltoideo, las superficies articulares del astrágalo y la tibia, la estabilidad de la sindesmosis… Finalmente, revisamos la gotiera anterolateral, observando una desinserción del fascículo superior del LPAA (Figura 5C). Procedemos a limpiar con un sinoviotomo de 3,8 mm sin dientes el maléolo anterior hasta alcanzar hueso sangrante (Figura 5D). Podemos utilizar un vaporizador para liberar restos de adherencias del ligamento y movilizarlo.
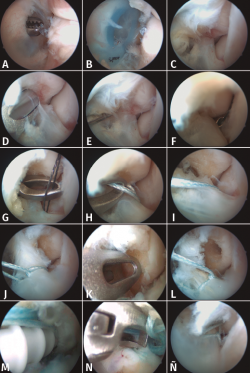
Para su reparación, creamos un portal lateral anterior a la punta del maléolo externo. Usando un MicroSutureLasso® (Arthrex GmbH, Múnich) de 70°, atravesamos el LPAA con un pasador de Nitinol que se recupera por el portal accesorio lateral (Figuras 5E, 5F y 5G). Usando una sutura de FiberWire® (Arthrex GmbH, Múnich) de 0 en lazo la recuperamos por el portal anterolateral y posteriormente el cabo distal lo recuperamos también por este portal (Figura 5H). Introducimos solo uno de los cabos en el loop y traccionamos hasta que el lazo alcance el ligamento (Figuras 5I y 5J).
Con la broca adecuada, perforamos en el maléolo externo (Figuras 5K y 5L) para colocar un anclaje de SwiveLock® (Arthrex GmbH, Múnich) de 3,5 mm (Figura 5M). Con unas tijeras artroscópicas cortamos el hilo sobrante (Figura 5N). Por último, comprobamos la correcta tensión y el reanclaje del ligamento (Figura 5Ñ).
Se sutura la piel con monofilamento y se coloca una férula posterior.
Postoperatoriamente, no se retira la férula hasta pasadas 3 semanas, momento en el que se retiran la férula y las suturas y se coloca una ortesis de control mediolateral de tipo MalleoLoc® (Bauerfeind AG, Thüringen, Alemania). En ese momento, se autoriza la carga parcial con muletas durante 3 semanas. A las 3 semanas carga total y se continúa la fisioterapia hasta los 3 meses.
A los 6 meses la paciente presentaba una resolución completa de los síntomas, pudiendo practicar actividad deportiva con normalidad.
Discusión
La microinestabilidad de tobillo se puede considerar un subtipo de inestabilidad mecánica que posiblemente haya sido clasificada como funcional hasta la actualidad, debido a la poca sensibilidad de las pruebas existentes actualmente, tanto radiográficas como exploratorias. Las radiografías en estrés no son recomendadas, ya que presentan una alta tasa de falsos negativos(23) y la RMN no tiene la suficiente sensibilidad para el diagnóstico, con porcentajes que oscilan entre el 54(2) y el 82%(24). La RMN nos es útil sobre todo para el diagnóstico de lesiones asociadas. El uso de contraste podría aumentar la capacidad de detección de estas lesiones de LPAA que se relacionan con la presencia de microinestabilidad(25).
El diagnóstico inicial de la microinestabilidad es, por lo tanto, fundamentalmente clínico y mediante la exploración física. Dado que los síntomas de inestabilidad crónica no suelen ser definidos, los pacientes pueden describir desde episodios de esguinces de repetición a dolor crónico anterolateral de tobillo, siempre con un antecedente de esguince de tobillo. En otras ocasiones, simplemente se trata de una sensación de inestabilidad o fallo del tobillo percibido por el paciente al deambular por terreno irregular, cuestas…, o la incapacidad para realizar determinados deportes o calzar zapatos de tacón. Es importante que el paciente recuerde si hubo un hematoma o equimosis en el episodio inicial, ya que esto apoya la sospecha de una lesión completa del fascículo superior del LPAA, debida a la lesión de la rama de la arteria peronea que se encuentra entre los fascículos superior e inferior del LPAA(25). Es fundamental establecer un diagnóstico diferencial con otras patologías que producen dolor anterolateral o perimaleolar externo (Tabla 1) y que deben ser descartadas antes de proceder al tratamiento definitivo. En la exploración física, de forma invariable, los pacientes presentan dolor a la palpación en la cara anterior del extremo distal del maléolo externo. Se pueden asociar síntomas mediales si existe una lesión ligamentosa del deltoideo asociada. Las pruebas de cajón anterior suelen ser positivas y se deben realizar de forma comparativa con el lado sano, aunque en algunos casos esta prueba puede ser negativa sin necesariamente excluir el diagnóstico. Dado que, anatómicamente, se trata de una lesión del fascículo superior aislada, Vega describe una prueba diagnóstica consistente en colocar la pierna sobre la mesa de exploración, por lo que el tobillo se sitúa en flexión plantar, y seguidamente se empujan la tibia y el peroné hacia atrás. La prueba resulta positiva si existe una traslación posterior.
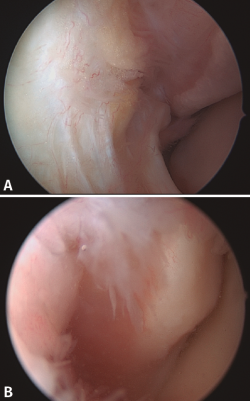
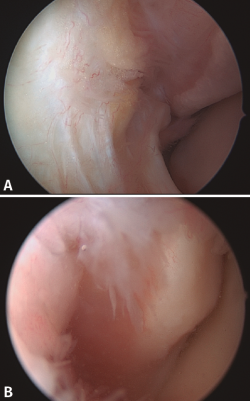
La artroscopia nos proporciona un diagnóstico de certeza, pudiendo objetivar lesiones tanto completas como parciales del fascículo superior del LPAA. También podemos observar un área denudada en lo que correspondería a la zona de inserción del LPAA (Figura 6). Muchas veces debemos sospechar la presencia de esta lesión cuando observamos lesiones asociadas en el cartílago articular (osteocondritis) o lesiones ligamentosas mediales, osteofitos, etc. Vega et al. describen algunos signos específicos, como la lesión cartilaginosa de la parte posterior del plafón tibial o desgarros en el ligamento transverso(25). La subluxación o luxación recidivante de peroneos puede asociarse con frecuencia a las inestabilidades crónicas(26,27) y pueden ser tratadas mediante una tendoscopia en el mismo procedimiento(28).
El tratamiento de una microinestabilidad crónica debe ser inicialmente conservador durante un periodo mínimo recomendable de 3 meses(25), mediante un programa de fisioterapia para la potenciación muscular y entrenamiento de la propiocepción y el uso de ortesis de tobillo o plantillas para la corrección de un posible retropié varo asociado.
En caso de que el tratamiento conservador no sea exitoso, se debe plantear un tratamiento quirúrgico, ya sea mediante reparación o reconstrucción de los ligamentos dañados. Se han descrito múltiples técnicas quirúrgicas para el tratamiento de la inestabilidad de tobillo que se pueden clasificar en las siguientes categorías: tenodesis no anatómicas, reparaciones anatómicas y reconstrucciones anatómicas.
Las tenodesis no anatómicas usaban el tendón del peroneus brevis como plastia, en su totalidad o solo el hemitendón. La primera descrita fue la de Watson Jones, simplificada posteriormente por Evans. Otras técnicas descritas fueron las de Castaing y Chrisman-Snook. En general, estas técnicas presentaban un alto riesgo de complicaciones como lesiones nerviosas (sural), inestabilidad recurrente o rigidez, dolor crónico y artrosis a medio y largo plazo.
La reparación primaria propuesta por Broström(29) continúa siendo considerada como el gold standard, obteniéndose buenos resultados hasta en el 91% de los pacientes a 26 años de seguimiento(30). Consiste en una simple sutura término-terminal de los extremos ligamentosos dañados. Gould(31) modificó la técnica añadiendo un refuerzo con el retináculo extensor y Karlsson et al.(32) encontraron que los ligamentos se encontraban con frecuencia elongados y con alteraciones cicatriciales pero no rotos, por lo que propusieron su plicatura reanclándolos mediante túneles óseos al maléolo.
Las contraindicaciones relativas a la reparación directa serían la presencia de una laxitud ligamentosa ,el fallo de un intento de reparación previa o una inestabilidad de más de 10 años de evolución(4). En aproximadamente un 10% de los casos se considera que los ligamentos rotos no tienen la suficiente consistencia como para proceder a su reparación, por lo que se puede optar por realizar una reconstrucción anatómica. Los tendones peroneos se deben preservar, dada su importancia biomecánica como estabilizadores dinámicos del tobillo y fuerzas contrarias a la inversión del tobillo. Se ha descrito el uso de aloinjertos y autoinjertos procedentes del plantaris longus, gracilis, semitendinoso, extensor carpi radialis y flaps de periostio, tanto en técnicas abiertas como artroscópicas(21,22).
El uso de la artroscopia en la inestabilidad ha evolucionado mucho en los últimos años. Aunque existen técnicas descritas desde los años ochenta para la reparación artroscópica usando agrafes que eran molestos y tenían que ser retirados(12), la artroscopia fue usada generalmente como diagnóstico y tratamiento de lesiones asociadas previos a la realización de una reparación abierta. Otras técnicas descritas son la plicatura térmica(33) y la sinovectomía anterolateral(7) para el tratamiento de pinzamientos anterolaterales tras esguinces de tobillo. Es posible que muchos pacientes diagnosticados de impingement anterolateral sean en realidad microinestabilidades(25). Con respecto a la resección de la masa de tejido anterolateral, si bien presenta resultados iniciales beneficiosos, se ha visto que con el tiempo estos pacientes tienen una recidiva de los síntomas, posiblemente porque no se ha tratado el problema base(1).
En los últimos años se han descrito varias técnicas artroscópicas para la reparación y la reconstrucción de los ligamentos del tobillo. Algunas técnicas (ArthroBroström) que usan refuerzo con el retináculo extensor(13,34) disponen de pasos no artroscópicos que se asocian a un alto porcentaje de lesiones del nervio peroneo superficial(35,36). Otras técnicas sí son enteramente artroscópicas (16,17,18,37,38), si bien no suelen utilizar el retináculo como refuerzo. La técnica utilizada en el caso presentado permite el reanclaje y la plicatura de los ligamentos externos al peroné utilizando un anclaje y una técnica sin nudos. La presencia de nudos de sutura o material de anclaje prominente en el maléolo externo puede causar dolor y malestar al paciente y puede ser necesaria su retirada(14,38).
Si bien estas técnicas novedosas requieren de estudios con una mayor casuística y mayor nivel de evidencia, los resultados iniciales parecen ser prometedores. En una revisión sistemática comparativa entre 6 estudios sobre reparaciones artroscópicas con un total de 216 pacientes, frente a 13 estudios y 505 pacientes sobre
Broström abierto, se concluyó que, a pesar de haber más complicaciones derivadas de las lesiones del peroneo superficial en las técnicas artroscópicas, la satisfacción de los pacientes postoperatoria era muy similar(39) y con resultados excelentes. En un estudio con nivel de evidencia 3, se compararon 23 pacientes con un Broström abierto, con 37 con una reparación artroscópica, con resultados similares a los 2 años de seguimiento(40). Sin embargo, son necesarios más estudios prospectivos para poder evaluar los resultados de estas nuevas técnicas.
Figuras
Figura 1. Cortes axiales donde se observa integridad del ligamento peroneo astragalino anterior, aunque presenta una forma irregular.
Figura 2. Colocación del miembro a intervenir: la pernera ginecológica permite situar la planta del pie a la altura del abdomen del cirujano para poder hacer dorsiflexión y crear un espacio de trabajo.
Figura 3. Sobre la piel marcamos las referencias: en la imagen vemos el maléolo externo, la rama terminal del peroneo superficial, el tibial anterior y una línea transversa que nos indica la altura de la interlínea articular.
Figura 4. La colocación de la cánula se realiza con una pinza de tipo Pean y el tobillo en dorsiflexión para evitar dañar el cartílago articular.
Figura 5. Pasos de la técnica all-inside. El portal anterolateral se crea mediante visión directa y ampliación de la incisión mediante un mosquito, para evitar la lesión del peroneo superficial (5A). El resto de las imágenes se explican en el texto.
Figura 6. A: discontinuidad de las fibras del ligamento peroneo astragalino anterior próxima a su inserción en el maléolo externo; B: otro caso en el que vemos un área de hueso expuesta en la zona donde debería estar insertado el ligamento.
Tablas
Información del artículo
Cita bibliográfica
Autores
Rodrigo Díaz Fernández
Unidad de Pie y Tobillo. Hospital de Manises. Valencia
Unidad de Pie y Tobillo. Vithas Valencia
Universidad Católica de Valencia San Vicente Mártir
Unidad de Pie y Tobillo. Hospital Quirónsalud Valencia
Vocal de Docencia de la SEMCPT
Responsabilidades éticas
Conflicto de interés. El autor es instructor de Arthrex.
Financiación. Este trabajo no ha sido financiado.
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Referencias bibliográficas
-
1Vega J, Peña F, Golanó P. Minor or occult ankle instability as a cause of anterolateral pain after ankle sprain. Knee Surg Sports Traumatol Arthrosc. 2016;24(4):1116-23.
-
2Dijk CN van. On Diagnostic Strategies in Patients with Severe Ankle Sprain. Rodopi; 1994.
-
3Ferran NA, Oliva F, Maffulli N. Ankle Instability. Sports Med Arthrosc. 2009;17(2):139-45.
-
4Guillo S, Bauer T, Lee JW, Takao M, Kong SW, Stone JW, et al. Consensus in chronic ankle instability: aetiology, assessment, surgical indications and place for arthroscopy. Orthop Traumatol Surg Res. 2013;99(8 Suppl):S411-9.
-
5Usuelli FG, Mason L, Grassi M, Maccario C, Ballal M, Molloy A. Lateral ankle and hindfoot instability: A new clinical based classification. Foot Ankle Surg. 2014;20(4):231-6.
-
6Hintermann B. Medial ankle instability. Foot Ankle Clin. 2003;8(4):723-38.
-
7Ferkel RD, Karzel RP, Del Pizzo W, Friedman MJ, Fischer SP. Arthroscopic treatment of anterolateral impingement of the ankle. Am J Sports Med. 1991;19(5):440-6.
-
8Bassett FH, Gates HS, Billys JB, Morris HB, Nikolaou PK. Talar impingement by the anteroinferior tibiofibular ligament. A cause of chronic pain in the ankle after inversion sprain. J Bone Joint Surg Am. 1990;72(1):55-9.
-
9Ogilvie-Harris DJ, Gilbart MK, Chorney K. Chronic pain following ankle sprains in athletes: the role of arthroscopic surgery. Arthroscopy. 1997;13(5):564-74.
-
10Molloy AP, Ajis A, Kazi H. The modified Broström-Gould procedure – Early results using a newly described surgical technique. Foot Ankle Surg. 2014;20(3):224-8.
-
11Kashuk KB, Carbonell JA, Blum JA. Arthroscopic stabilization of the ankle. Clin Podiatr Med Surg. 1997;14(3):459-78.
-
12Hawkins RB. Arthroscopic stapling repair for chronic lateral instability. Clin Podiatr Med Surg. 1987;4(4):875-83.
-
13Acevedo JI, Mangone PG. Arthroscopic Lateral Ankle Ligament Reconstruction. Tech Foot Ankle Surg. 2011;10(3):111-6.
-
14Corte-Real NM, Moreira RM. Arthroscopic Repair of Chronic Lateral Ankle Instability. Foot Ankle Int. 2009;30(3):213-7.
-
15Matsui K, Takao M, Miyamoto W, Matsushita T. Early recovery after arthroscopic repair compared to open repair of the anterior talofibular ligament for lateral instability of the ankle. Arch Orthop Trauma Surg. 2016;136(1):93-100.
-
16Lui TH. Modified arthroscopic Brostrom procedure. Foot Ankle Surg. 2015;21(3):216-9.
-
17Cottom JM, Rigby RB. The “All Inside” Arthroscopic Broström Procedure: a Prospective Study of 40 Consecutive Patients. J Foot Ankle Surg. 2013;52(5):568-74.
-
18Vega J, Golanó P, Pellegrino A, Rabat E, Peña F. All-inside arthroscopic lateral collateral ligament repair for ankle instability with a knotless suture anchor technique. Foot ankle Int. 2013;34(12):1701-9.
-
19Batista JP, Javier del Vecchio J, Patthauer L, Ocampo M. Arthroscopic Lateral Ligament Repair Through Two Portals in Chronic Ankle Instability. Open Orthop J. 2017;11(Suppl-4, M3):617-32.
-
20Vega J, Allmendinger J, Malagelada F, Guelfi M, Dalmau M. Combined arthroscopic all-inside repair of lateral and medial ankle ligaments is an effective treatment for rotational ankle instability. Knee Surg Sports Traumatol Arthrosc. 2020;28(1):132-140.
-
21Guillo S, Archbold P, Perera A, Bauer T, Sonnery-Cottet B. Arthroscopic Anatomic Reconstruction of the Lateral Ligaments of the Ankle With Gracilis Autograft. Arthrosc Tech. 2014;3(5):e593-e598.
-
22Vilá-Rico J, Cabestany-Castellà JM, Cabestany-Perich B, Núñez-Samper C, Ojeda-Thies C. All-inside arthroscopic allograft reconstruction of the anterior talo-fibular ligament using an accesory transfibular portal. Foot Ankle Surg. 2019 Feb;25(1):24-30.
-
23Tourné Y, Besse JL, Mabit C, Sofcot. Chronic ankle instability. Which tests to assess the lesions? Which therapeutic options? Orthop Traumatol Surg Res. 2010;96(4):433-46.
-
24Jolman S, Robbins J, Lewis L, Wilkes M, Ryan P. Comparison of Magnetic Resonance Imaging and Stress Radiographs in the Evaluation of Chronic Lateral Ankle Instability. Foot Ankle Int. 2017;38(4):397-404.
-
25Vega J, Montesinos E, Malagelada F, Guelfi M, Baduell A DM. Microinstability of the Ankle. Lateral Ankle Instability: an International Approach by Ankle Instability Group. ESSKA-AFAS; 2018.
-
26Akiki A, Crevoisier X. Current concept Peroneal Tendon Dislocation. Sportmedizin und Sporttraumatologie. 2007;55(1):26-9.
-
27Sandlin MI, Taghavi CE, Charlton TP, Ferkel RD. Lateral Ankle Instability and Peroneal Tendon Pathology. Instr Course Lect. 2017;66:301-12.
-
28Vega J, Batista JP, Golanó P, Dalmau A, Viladot R. Tendoscopic Groove Deepening for Chronic Subluxation of the Peroneal Tendons. Foot Ankle Int. 2013;34(6):832-40.
-
29Broström L. Sprained ankles. VI. Surgical treatment of "chronic" ligament ruptures. Acta Chir Scand. 1966;132(5):551-65.
-
30Bell SJ, Mologne TS, Sitler DF, Cox JS. Twenty-six-year results after Broström procedure for chronic lateral ankle instability. Am J Sports Med. 2006;34(6):975-8.
-
31Gould N, Seligson D, Gassman J. Early and Late Repair of Lateral Ligament of the Ankle. Foot Ankle. 1980;1(2):84-9.
-
32Karlsson J, Bergsten T, Lansinger O, Peterson L. Reconstruction of the lateral ligaments of the ankle for chronic lateral instability. J Bone Joint Surg Am. 1988;70(4):581-8.
-
33Maiotti M, Massoni C, Tarantino U. The Use of Arthroscopic Thermal Shrinkage to Treat Chronic Lateral Ankle Instability in Young Athletes. Arthrosc J Arthrosc Relat Surg. 2005;21(6):751-7.
-
34Acevedo JI, Ortiz C, Golano P, Nery C. ArthroBroström Lateral Ankle Stabilization Technique. Am J Sports Med. 2015;43(10):2564-71.
-
35Jorge JT, Gomes TM, Oliva XM. An anatomical study about the arthroscopic repair of the lateral ligament of the ankle. Foot Ankle Surg. 2018 Apr;24(2):143-8.
-
36Darland AM, Kadakia AR, Zeller JL. Branching Patterns of the Superficial Peroneal Nerve: Implications for Ankle Arthroscopy and for Anterolateral Surgical Approaches to the Ankle. J Foot Ankle Surg. 2015;54(3):332-7.
-
37Corte-Real NM, Moreira RM. Arthroscopic Repair of Chronic Lateral Ankle Instability. Foot Ankle Int. 2009;30(3):213-7.
-
38Kim ES, Lee KT, Park JS, Lee YK. Arthroscopic Anterior Talofibular Ligament Repair for Chronic Ankle Instability with a Suture Anchor Technique. Orthopedics. 2011;34(4).
-
39Guelfi M, Zamperetti M, Pantalone A, Usuelli FG, Salini V, Oliva XM. Open and arthroscopic lateral ligament repair for treatment of chronic ankle instability: A systematic review. Foot Ankle Surg. 2018;24(1):11-8.
-
40Li H, Hua Y, Li H, Ma K, Li S, Chen S. Activity Level and Function 2 Years After Anterior Talofibular Ligament Repair: A Comparison Between Arthroscopic Repair and Open Repair Procedures. Am J Sports Med. 2017;45(9):2044-51.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- El tobillo se suma a la serie de números monográficos
- Artroscopia de tobillo, la artroscopia del presente o de un futuro no muy lejano
- Anatomía del tobillo
- Artroscopia anterior del tobillo: escuela de Ámsterdam en artroscopia de tobillo
- Pinzamiento de partes blandas del tobillo
- Pinzamiento óseo del tobillo
- Lesiones osteocondrales de tobillo: conceptos generales
- Tratamiento artroscópico de las lesiones osteocondrales de tobillo
- Inestabilidad de tobillo: etiología, semiología y nuevos conceptos
- Artroscopia de retropié: escuela de Ámsterdam en artroscopia de tobillo
- Pinzamiento posterior del tobillo: tratamiento artroscópico
- Endoscopia de los tendones Aquiles, tibial posterior y peroneos
- Microinestabilidad de tobillo tratada mediante reparación artroscópica del ligamento peroneo-astragalino anterior según técnica all-inside. A propósito de un caso
- Transferencia endoscópica del tendón del músculo flexor <em>hallucis longus</em>
- Anatomía de los ligamentos talofibular anterior y calcaneofibular
Más en PUBMED
Más en Google Scholar
Más en ORCID


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.