Endoscopia de los tendones Aquiles, tibial posterior y peroneos
Endoscopy of the Achilles, posterior tibial and peroneal tendons
Resumen:
El avance en las técnicas y equipos artroscópicos ha permitido a los cirujanos ortopédicos el desarrollo de técnicas endoscópicas que permiten la visualización y el tratamiento de varias patologías en los tendones alrededor del pie y el tobillo. En este capítulo revisaremos los más comunes en nuestra práctica clínica: Aquiles, tendones peroneos y tibial posterior.
La tendoscopia del Aquiles es una alternativa en la tendinopatía no insercional cuando los tratamientos conservadores han fallado, especialmente cuando se combina la tendinopatía y la paratendinopatía. Se han reportado buenos resultados en la literatura. La tendoscopia de los peroneos permite resolver endoscópicamente diversos problemas de los tendones peroneos preservando la integridad del retináculo superior y es un procedimiento de gran utilidad con baja morbilidad y excelentes resultados funcionales en diversas patologías. En el caso del tendón tibial posterior, las indicaciones incluyen tenosinovitis, roturas degenerativas, subluxaciones y tendinopatía crónica asociada al pie plano.
Se precisan, no obstante, investigaciones con mayor nivel de evidencia para objetivar el papel de estas y otras técnicas mínimamente invasivas en el tratamiento de distintas patologías tendinosas.
Abstract:
Advances in arthroscopic techniques and equipment have allowed orthopaedic surgeons to develop endoscopic procedures to visualise and treat different pathological conditions of several tendons around the foot and ankle. In this chapter, we will review the most common tendoscopies in our practice namely Achilles, peroneal tendons and posterior tibial tendon (PTT)
Achilles tendoscopy is an alternative for the management of patients with Achilles non-insertional tendinopathy when conservative treatment has failed, especially when there is a combination of tendinopathy and paratendinopathy. Good outcomes have been reported in the literature. Peroneal tendoscopy can endoscopically solve many peroneal tendon disorders while preserving the integrity of the superior peroneal retinaculum and is a useful procedure with low morbidity and excellent functional results to treat miscellaneous peroneal tendon disorders. In the case of PTT indications for tendoscopy include tenosynovitis, degenerative tears, dislocation, enthesopathies and chronic tendinopathy with dysfunction and flatfoot deformity.
There is a need for research with a higher level of evidence to objectify the role of this and other mini-invasive techniques in the treatment of tendon disorders.
Endoscopia del tendón de Aquiles
El tendón de Aquiles es la unidad motora más importante de la pierna y el mayor tendón del cuerpo humano. Es la porción terminal tendinosa que comparten los músculos gemelos y sóleo, y está recubierto por un paratendón que se divide en 2 capas: parietal y visceral(1,2).
La tendoscopia del tendón de Aquiles se limita a las lesiones no insercionales. Existen técnicas endoscópicas para abordar alguna de las causas de la tendinopatía no insercional, que no son tratadas en este artículo.
Consideraciones anatómicas y fisiopatológicas
El área, en su tercio medio, situada 2-6 cm proximal a su inserción, es relativamente avascular, lo que se ha relacionado con su mayor propensión a lesiones(3). Tiene 3 vías de aporte vascular: a través de los vasos del perimisio en la unión miotendinosa, a través de los vasos del periostio en la unión osteotendinosa y a través de los vasos que lo rodean, dentro del paratendón, formando un sistema de bucle capilar. Este último sistema es el principal aporte vascular para el tendón de Aquiles(4,5). La red neural en el tendón de Aquiles y el paratendón circundante es proporcionada por los nervios de los músculos adyacentes y por un pequeño fascículo de nervios cutáneos, en particular dependientes del nervio sural (NS). El número de terminaciones nerviosas es bajo y el tendón es relativamente aneural(6).
Entre las hipótesis patogénicas, existe cierto consenso(7,8) en que el proceso se inicia con una microlesión o un proceso degenerativo local, causado bien por el envejecimiento tisular o por el esfuerzo repetitivo a nivel del umbral de fallo del tendón. El área más hipovascular está en el tercio medio, donde acontecen con mayor frecuencia los procesos lesionales. El organismo reacciona a través de un proceso de reparación tisular, que es adecuado en muchos casos, pero insuficiente en otros. Debido a la avascularidad dentro del tendón, en lugar de desarrollarse una respuesta química, se activa un proceso inflamatorio neurogénico para reparar estas microrroturas. El desarrollo de una tendinopatía sintomática viene acompañado, por ello, de neovascularización y una proliferación neural. La neovascularización para reparar el defecto surge del paratendón. Estos vasos sanguíneos se acompañan de neonervios sensitivos, provocando un aumento de la sensación de dolor a través de la producción de sustancias nociceptivas (glutamato, sustancia P o péptido relacionado con el gen de la calcitonina –PRGC–). Estas sustancias dañan aún más el tendón, al originar una vasodilatación tras inducir la apoptosis de las células tendinosas. En esta cascada lesional, se origina una proliferación de miofibroblastos, que son transportados por los vasos del peritendón al tendón. Los miofibroblastos no solo sintetizan abundantes cantidades de colágeno para reparar el tendón, sino que también estimulan la formación de tejido cicatricial alrededor del tendón, originando adherencias fibrosas del paratendón con el tendón de Aquiles en la zona de crecimiento neovascular. Estas adherencias, a su vez, pueden dar lugar a la constricción de los neovasos y promover una circulación deficiente, lo cual contribuye a desarrollar todavía una mayor patogénesis tendinosa y dificultar cualquier capacidad de reparación(9,10,11).
Tratamiento tendoscópico
La tendoscopia del Aquiles es una de las múltiples opciones terapéuticas usadas en la tendinopatía no insercional que, como otras, busca la miniinvasividad. Entre ellas, la infusión hipervolumétrica, el stripping tendinoso o las técnicas de esclerosis, que basan su efecto beneficioso en la denervación del Aquiles a través de la liberación del paratendón(12), siendo este efecto suficiente para aliviar del dolor a la mayoría de los pacientes. Estas técnicas, además, tienen la ventaja de asociarse con un tiempo de recuperación más corto, en comparación con otras técnicas dirigidas a la reparación estrictamente del tendón. Van Sterkenburg(13) describe que la localización del dolor en la mayoría de los pacientes con tendinopatía no insercional del Aquiles es más frecuente en el lado medial. Diversos trabajos explican este fenómeno por la adhesión del tendón delgado plantar. El tendón delgado plantar presenta propiedades y características morfológicas distintas a las del tendón de Aquiles. Se han propuesto incluso técnicas de stripping del delgado plantar como tratamiento de la tendinopatía crónica del Aquiles(14).
La tendoscopia trata de aunar las beneficios potenciales de la denervación, de la adhesiolisis, de la liberación del delgado plantar y del peinaje, etc., todos ellos al alcance de esta técnica en un solo acto quirúrgico. Con esta capacidad de actuar en distintos factores patogénicos a la vez, la tendoscopia del Aquiles parece potencialmente una técnica capaz de mejorar los resultados(15).
Indicaciones
La principal indicación de la tendoscopia es el tratamiento de la tendinopatía crónica no insercional que no ha respondido a medidas conservadoras. Se estima que el porcentaje de pacientes que requieren cirugía por fracaso del manejo conservador es de alrededor de un 25%(16).
Como contraindicaciones relativas, estarían la presencia de infección y la diabetes.
Técnica quirúrgica
- Tipo de anestesia: anestesia local, bloqueo locorregional o anestesia regional raquídea.
- Colocación: decúbito prono con soporte bajo el tobillo a intervenir. Soporte lateral en el muslo.
- Manguito de isquemia: en el muslo o en la región proximal de los gemelos. Es un procedimiento que puede realizarse sin manguito de isquemia.
- Material: óptica de 2,7 mm larga y 30°. Sinoviotomo full radius. En tendones de gran tamaño hemos utilizado ópticas de 4,5 mm.
- Portales: el portal distal se sitúa a nivel paralateral, 2-3 cm distal al nódulo inflamatorio patológico, unos 2 cm proximal al margen lateral de la inserción tendinosa. El portal proximal se ubica paramedial o centrado, 2-4 cm por encima del nódulo. Desde estos 2 portales es posible visualizar y trabajar alrededor de toda la superficie del tendón, con una longitud de campo de trabajo que llega a ser de prácticamente 10 cm.
- Hallazgos. Procedimientos: en general, preferimos realizar primero el portal distal. Tras la incisión en la piel, un mosquito es introducido para hacer la disección roma. Puede identificarse con una disección cuidadosa el paratendón y proceder a su apertura para posteriormente introducir el trocar para la óptica de 2,7 mm, en dirección a proximal y medial.
Con este trocar romo se accede al espacio, inicialmente virtual, entre el tendón y el paratendón. Se procede a la liberación mecánica de ambos disecando las 2 capas. Posteriormente, se introduce el artroscopio de 2,7 mm y 30° (Figura 1) y se infunde volumen con suero. Para reducir al mínimo el riesgo de iatrogenia, el artroscopio se debe mantener pegado el tendón. Para facilitar la técnica, se recomienda una entrada y un portal ligeramente lateralizado a la tuberosidad posterior del calcáneo. La flexión plantar relaja el tendón y minimiza los riesgos de lesión del mismo. A través de la imagen obtenida tras la introducción de la óptica podemos confirmar si estamos localizados en el correcto plano entre la capa más profunda del paratendón y el tendón de Aquiles(17,18). En caso de no ser así, se puede ahora corregir la posición y realizar una liberación adicional. El portal proximal se realiza mediante la introducción de una aguja espinal comprobando su orientación a través del artroscopio. De igual manera, tras una incisión en la piel con bisturí, se realiza disección cuidadosa con una pinza mosquito. El tendón del plantar delgado puede ser identificado en algunos casos en el área anteromedial del tendón de Aquiles.
En un caso típico de paratendinopatía local, el tendón del plantar, el tendón de Aquiles y el paratendón están adheridos (Vídeo 1, A: min. 0:00), formando un bloque que debemos ir separando. Este gesto fundamental de adhesiolisis debe ser lo más completo posible. La liberación del paratendón adherido y engrosado en el lado anteromedial del tendón de Aquiles, a nivel del nódulo inflamatorio, y, en caso de hallarse, la liberación del tendón plantar delgado (implicado en el proceso) son los objetivos de este procedimiento. Debe realizarse una verdadera adhesiolisis mecánica de estas estructuras mediante trocar, óptica y volumen de suero, desbridando las bridas y la fibrosis tendoparatendinosa con material motorizado (Figura 2) (Vídeo 1, B: min. 0:09).
En los casos en los que el paratendón fibrótico está firmemente adherido al borde lateral o posterior del tendón, se lleva a cabo una liberación también en estas áreas, aunque no es tan frecuente como en el lado anteromedial. La presencia de neovasos acompañados de pequeñas fibras nerviosas es un hallazgo habitual en esta localización y deben ser desbridados con el sinoviotomo de 2,7 mm (full radius). El propio efecto mecánico de la adhesiolisis tiene efecto en la denervación. Resulta de gran utilidad el intercambio de portales. Es conocido y así se ha publicado(19) que una parte importante de la neoinervación entra por la cara ventral del tendón. Algunas terapias como el stripping(20) se basan en ello. Con la tendoscopia se puede acceder a esta cara ventral y realizar también esta denervación (Vídeo 1, C: min. 0:36).
En los casos en los que se evidencia macroscópicamente la presencia de focos de tendinosis se puede utilizar el gancho palpador para realizar un peinado del tendón (Vídeo 1, D: min. 0:51).
Al final del procedimiento, debe ser posible mover el artroscopio sobre toda el área sintomática del tendón de Aquiles y comprobar con las maniobras de flexión dorsal y plantar cómo tendón y paratendón discurren libremente sin que existan áreas de adherencias residuales (Vídeo 1, E: min. 1:21).
Tras el procedimiento, los portales se suturan.
Postoperatorio
Los cuidados postoperatorios inmediatos consisten en un vendaje de compresión durante 2-3 días. Se debe insistir al paciente en la necesidad de iniciar ejercicios activos de movilidad del tobillo a partir del primer día del postoperatorio, aun con el vendaje compresivo.
Se autoriza la carga inmediata según la tolerancia. Debe indicarse la práctica activa de ejercicios de balance articular, trabajo de excéntricos y no limitar la deambulación en carga. El pie debe estar en elevación cuando el paciente no está caminando. Puede sustituirse el vendaje compresivo inicial por una malla de semicompresión adaptada, de cara a minimizar el componente inflamatorio como respuesta a la intervención quirúrgica.
Trucos
- La lateralización del portal distal ayuda a introducir la óptica ligeramente lateral a la tuberosidad posterior, lo que evita que la prominencia obligue a inclinar la óptica e impida un buen avance de esta.
- En tendones de gran calibre, la óptica de 4 mm puede aportar mayor caudal de suero y ser más eficiente.
- La flexión plantar del pie ayuda destensar el paratendón y facilita la introducción de la óptica.
- El uso de asistencia ecográfica durante la tendoscopia puede ser de utilidad para corroborar la completa actuación en los 360° del tendón y en la extensión adecuada.
- El uso de sinoviotomo y vaporizador de forma alternante es de utilidad.
Resultados y literatura
La tendoscopia del Aquiles es una técnica de elección para el tratamiento de aquellos pacientes con tendinopatía de Aquiles no insercional en los que el tratamiento conservador bien dirigido ha fallado, sobre todo en aquellos en los que coexiste una combinación de tendinopatía y paratendinopatía(21,22,23). Ofrece las ventajas de una cirugía endoscópica: menor tasa de complicaciones, reincorporación y mejoría en un menor periodo de tiempo, ofreciendo una tasa de resultados buenos o excelentes en igual o mayor medida que los procedimientos abiertos(24,25).
Su principal ventaja respecto a otras técnicas mínimamente invasivas es que permite actuar en muchos de los factores patogénicos al mismo tiempo:
- Neoinervación.
- Neovascularización.
- Fibrosis adherenciales.
- Adhesión del delgado plantar.
- Estimulación en áreas de tendinosis pequeñas mediante peinado tendoscópico.
Se han publicado excelentes resultados en la bibliografía. En 1998, Maquirriain(18) sentó las bases del tratamiento endoscópico del Aquiles, dirigido a focalizar el tratamiento sobre las alteraciones del peritendón. En 2013 publicó su serie(26) de revisión de 27 procedimientos con un seguimiento mínimo de 5 años. En todos los casos se obtuvieron excelentes (85,1%) o buenos resultados clínicos, con 2 problemas postoperatorios reportados (queloide cicatricial y seroma fistulizado). No hubo ningún caso de infección, ninguna reintervención quirúrgica y todas las escalas funcionales evaluadas a largo plazo presentan mejorías significativas, con una resolución completa de la sintomatología a los 7 años de control postoperatorio en un 96% de los casos.
Steenstra y Van Dijk(27) trataron 20 pacientes, que fueron seguidos durante una media de 6 años. No se observaron complicaciones en ninguno de los casos y todos ellos presentaron un alivio significativo del dolor, con una puntuación en las escalas de la American Orthopaedic Foot and Ankle Society (AOFAS) y el SF-36 similar a una cohorte de personas sin patología tendinosa. En el trabajo de Vega y Cabestany(28), su serie de 8 pacientes presenta resultados clínicos excelentes, con una reincorporación al mismo nivel deportivo previo al episodio tendinopático, sin limitaciones. No se reportaron complicaciones en ningún caso.
Font y Poggio también publicaron buenos resultados en su serie(29) de 8 pacientes, con una edad media de 54 años y un seguimiento mínimo de 6 meses. Los 8 casos retomaron sus actividades diarias sin limitación. En las resonancias magnéticas (RM) de control al año se observa una desaparición de la paratendinitis, así como una disminución del grosor del nódulo tendinoso, sin haber actuado directamente sobre el tendón. Pearce et al.(30) presentaron resultados similares en 11 pacientes seguidos durante una media de 2 años. En su seguimiento no se observaron complicaciones y 8 de los 11 pacientes se mostraron muy satisfechos con el procedimiento, mientras que los otros 3 se mostraron algo satisfechos. La escala de la AOFAS y la Ankle Osteoarthritis Scale (AOS) mejoraron significativamente tras el procedimiento.
Los estudios publicados hasta la fecha presentan un número limitado de pacientes, con un seguimiento a corto o medio plazo, por lo que existe una necesidad de proseguir en la investigación con un mayor nivel de evidencia, para objetivar el papel de esta y otras técnicas mínimamente invasivas en el tratamiento de la tendinopatía del Aquiles no insercional. El escenario ideal sería un ensayo clínico aleatorizado que comparase grupos sometidos a distintas cirugías de baja invasividad quirúrgica, con la posibilidad de poder comparar otros gestos quirúrgicos asociados o aislados (liberación del gastrocnemio medial), como se ha propugnado en algunas publicaciones en los últimos años.
Puntos clave
- La tendoscopia del tendón de Aquiles permite la actuación en varios de los factores patogénicos de la tendinopatía no insercional, al mismo tiempo y en distintos momentos evolutivos de la patología.
- Durante la técnica quirúrgica se buscará ser minucioso en la adhesiolisis completa, la liberación del delgado plantar, la denervación y la limpieza de neovasos ventral y dorsal del tendón de forma mecánica con la óptica y volumétrica con el suero.
- Al finalizar la tendoscopia debemos observar cómo tendón y paratendón se movilizan libremente de forma separada.
Endoscopia del tendón tibial posterior
El tendón tibial posterior (TTP) es el tendón más anterior y más grande del retináculo posterior del tobillo. La vaina sinovial tiene unos 7 a 9 cm de longitud y se inicia a unos 6 cm proximal a la punta del maléolo medial de la tibia. En el surco retromaleolar sufre un cambio de dirección de casi 90° en torno al maléolo medial y se inserta finalmente en la tuberosidad medial del navicular.
El TTP se estira de manera fisiológica durante el primer rocker de la marcha para permitir la pronación subtalar. Durante el segundo rocker de la marcha, el TTP ayuda a centrar el astrágalo sobre el navicular. En la transición del segundo al tercer rocker el TTP rota la tibia/pierna hacia externo activamente e induce una supinación del pie. Durante el tercer rocker el tendón permite el bloqueo de la columna medial del pie mediante el encaje del calcáneo con el cuboides y del astrágalo con el navicular.
El paciente con patología del TTP consulta por dolor en el recorrido del tendón en la región medial del tobillo. Es importante el análisis visual de la marcha para descartar la presencia de un pie plano valgo. Otras etiologías pueden ser la postraumática y la reumática. El tendón puede lesionarse presentando sinovitis, roturas agudas traumáticas, roturas degenerativas o luxaciones. Las roturas agudas traumáticas y las luxaciones son extremadamente infrecuentes, pero debemos sospecharlas en el contexto de lesiones atípicas en el tobillo con impotencia funcional para la inversión contrarresistencia del pie con el paciente sentado y la pierna cruzada. Los cuadros de sinovitis y roturas degenerativas sí son frecuentes en los contextos clínicos ya comentados.
Las pruebas de imagen pueden sugerir el tipo y la localización de la lesión del TTP. Las radiografías simples en carga pueden ayudar con el diagnóstico de un pie plano valgo o con el diagnóstico de una consolidación viciosa de una fractura de tibia distal que hubiera alterado el surco retromaleolar. Aunque la ecografía es útil en el diagnóstico de las patologías del TTP, la RM sigue siendo la prueba de elección aun asumiendo la existencia de falsos positivos y negativos. La endoscopia del tendón supone en algunos casos la prueba diagnóstica definitiva(31).
La cirugía abierta era la técnica habitual para el tratamiento de las patologías del TTP, pero el desarrollo de las tendoscopias en los últimos veinte años ha permitido hacer casi las mismas intervenciones pero con menor morbilidad y una recuperación más rápida.
Wertheimer(32) realizó por primera vez una endoscopia del TTP en el año 1994, aunque fue van Dijk(33) quien describió con detalle la técnica quirúrgica y comunicó los primeros resultados de su experiencia personal.
Las indicaciones para una endoscopia del TTP serían:
- Pie plano valgo del adulto en los estadios I y II. La sinovectomía y la regularización de roturas degenerativas son los escenarios más frecuentes, pero se han descrito transferencias tendinosas con ayuda endoscópica en el estadio II. Si el tendón estuviera anatómicamente íntegro, podría incluso obviarse el tiempo abierto convencional y realizarse únicamente la osteotomía de calcáneo.
- Traumatismos. Los traumatismos directos o indirectos pueden causar sinovitis. También se han descrito casos degenerativos postraumáticos, por ejemplo, la irregularidad ósea posfractura del surco retromaleolar.
- Patologías inflamatorias/reumáticas. La mitad de los pacientes con artritis reumatoide sufren durante su vida un pie plano valgo doloroso del adulto. Puede también existir una tendinopatía sin deformidad.
- Causas iatrogénicas. Después de una fractura del maléolo medial del tobillo pueden desarrollarse adherencias o lesiones directas por el material de síntesis.
Las contraindicaciones para una endoscopia del TTP serían:
- Relativas. Es complicada la reparación endoscópica de las roturas longitudinales o de las secciones traumáticas, si bien ambos escenarios son muy infrecuentes. Es difícil el acceso a la vaina del tendón en pacientes muy obesos, con linfedema o con edema por otras causas (renales, cardiacas, síndrome de dolor regional complejo, etc.).
Técnica quirúrgica
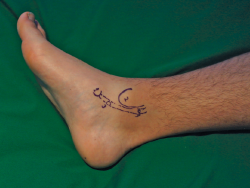
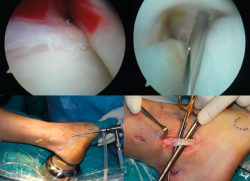
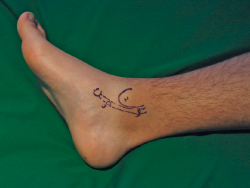
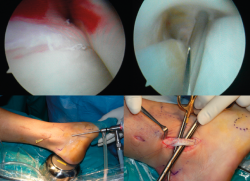
La cirugía puede realizarse bajo anestesia raquídea con sedación o anestesia general. Con el paciente en decúbito supino se marcan las referencias anatómicas para identificar el navicular, el TTP, el maléolo medial y los 2 portales principales (Figura 3). La isquemia/torniquete se coloca en el muslo para facilitar los movimientos del tobillo. El suero se utiliza a gravedad, sin bomba para artroscopia. Los portales se realizan utilizando un bisturí del n.º 11. Se recomienda realizar 2 portales convencionales a unos 3 a 4 cm proximales y distales a la punta del maléolo medial. El portal distal se crea primero, sobre el tendón, y suele coincidir con la mitad del recorrido entre el maléolo y el navicular. Se realiza una disección subcutánea hasta exponer la vaina del tendón. La vaina se abre con una incisión perpendicular al eje mayor del tendón. La disposición cruzada entre la incisión cutánea y la del tendón es útil para evitar agrandar/desgarrar de manera no intencionada el agujero de entrada al TTP cuando se mueve la óptica durante la cirugía.
Puede utilizarse una óptica de 2,7 mm con inclinación de 30° para facilitar el acceso al tendón, aunque en la mayoría de las endoscopias del TTP utilizamos una óptica de 4,0 mm. Se introduce un trocar romo y se intercambia con la óptica (Figura 4). Se inspecciona la vaina sin suero para valorar la presencia de sinovitis.
Después de la "inspección seca" se abre el suero y se llena la vaina del tendón. Mientras el cirujano ejerce un movimiento de inversión en el pie con una mano, con la otra mano desliza la óptica por el interior de la vaina del tendón hasta visualizar el tendón completo hasta la víncula, a unos 4 cm proximales a la punta del maléolo tibial.
Bajo visualización directa se introduce una aguja intramuscular en la región del portal proximal, a unos 3 cm en proximal al maléolo medial. Con la óptica en el portal distal, podemos introducir un palpador o un sinoviotomo por el portal proximal. Podemos inspeccionar todo el tendón rotando la óptica alrededor del mismo (Vídeo 1, F: min. 1:36). La sinovitis o las roturas parciales pueden desbridarse con un sinoviotomo (Vídeo 1, G: min. 2:46). Cuando se finaliza la intervención, se evacúa el suero en lo posible y se cierran los portales con una sutura reabsorbible de 2/0. Se coloca un vendaje compresivo que se mantiene hasta la primera cura.
En la primera cura se deja un apósito adhesivo.
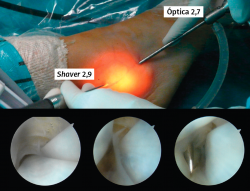
Los hallazgos en la tendoscopia del tibial posterior pueden mostrar una variedad de hallazgos: desde la normalidad (Vídeo 1, H: min. 3:00) hasta roturas parciales (Vídeo 1, I: min. 4:20), pasando por curiosidades como bridas sinoviales (Vídeo 1, J: min. 4:32).
Postoperatorio
Como procedimiento quirúrgico aislado, se autoriza la carga inmediata en el postoperatorio según la tolerancia al dolor. Se estimula al paciente para que cruce la pierna operada sobre la sana y realice ejercicios de inversión y eversión activas.
En algunas ocasiones, la carga se difiere si, por la patología de base (por ejemplo, un pie plano valgo sintomático), se ha precisado de otro gesto quirúrgico (por ejemplo, una osteotomía varizante del calcáneo) que precise descarga inicial postoperatoria.
Trucos(34)
- La inversión activa y la eversión del pie antes de la anestesia pueden ayudar a identificar las referencias anatómicas y los portales, que se pintan en la recepción del quirófano cuando se marque el pie a operar.
- Orientar la incisión de piel en el eje longitudinal del tendón y la de la vaina de manera opuesta para no desgarrar el agujero al introducir y sacar la óptica.
- Orientar la aguja intramuscular y después el bisturí para el portal proximal de manera oblicua para no dañar el tendón.
Resultados y literatura
En el trabajo de referencia de van Dijk et al.(33), en el que se expone la técnica quirúrgica, se muestra el resultado de la endoscopia del TTP en 16 pacientes con dolor posteromedial sobre el tendón. Aunque con indicaciones heterogéneas (procedimientos diagnósticos en 5 pacientes), la mayoría de los pacientes no tenían dolor y no mostraron complicaciones después de la cirugía. En este trabajo se prestó especial atención al engrosamiento del borde libre de la víncula que conectaba el tendón con la vaina tendinosa y localizada a unos 4 cm proximales a la punta del maléolo medial. Los pacientes con dolor alrededor de esta estructura mejoraron con la resección endoscópica de la víncula. Bulstra et al.(35) publicaron su experiencia en una serie de 33 pacientes sometidos a una endoscopia del TTP. Tuvieron buenos resultados en los pacientes con vínculas patológicas y con artritis reumatoide, pero resultados pobres en la liberación de adherencias. Chow et al.(36) comunicaron buenos resultados en 6 pacientes a los que se realizó una sinovectomía endoscópica en una disfunción del TTP en estadio I, sin progresión en ningún caso hacia un estadio II. Khazen et al.(37) realizaron endoscopias del TTP en 9 pacientes con pie plano en estadio I y mejoraron 8 pacientes. Lui(38) explicó la posibilidad de realizar una transferencia tendinosa en estadio II de pie plano valgo con asistencia endoscópica para el TTP. Hua et al.(39) publicaron una revisión retrospectiva de una serie de 15 pacientes con alteraciones en el TTP utilizando un abordaje artroscópico posterior al tobillo e introduciéndose en el tendón por esa vía. Todos los pacientes, salvo uno, mejoraron y no registraron complicaciones. Recientemente, Bernasconi et al.(40) señalaban la utilidad de la tendoscopia en la tendinopatía del tibial posterior en el contexto de un estadio II del pie plano valgo del adulto. El buen resultado de la tenolisis tenoscópica permitía aparentemente evitar cirugías más invasivas.
La endoscopia del tibial posterior es una técnica relativamente nueva, por lo que no es sorprendente que la mayoría de las publicaciones tengan un nivel de recomendación IV o V. Todavía no existen estudios con un nivel de recomendación alto para la tendoscopia del TTP, lo que no implica que esté contraindicada en los supuestos presentados(41).
Puntos clave
- Determinar con la exploración si la patología se circunscribe al TTP (postrauma, reumático) o se encuentra en el contexto de un pie plano valgo doloroso. La endoscopia puede ser útil en ambos escenarios, pero precisará de más gestos quirúrgicos en el pie plano sintomático.
- La sinovectomía y la regularización de las roturas degenerativas parciales parecen ser los gestos quirúrgicos más frecuentes y asociados a mejores resultados.
- Con los 2 portales convencionales el acceso al TTP es bueno, permite introducir una óptica convencional de 4,0 mm y puede llevarse a cabo una inspección, la palpación y el tratamiento de las lesiones del TTP.
- La literatura presenta estudios sobre la endoscopia del TTP con niveles de evidencia IV y V. Son necesarios trabajos con un diseño mejor que permitan un mayor grado de recomendación.
- En el caso de la disfunción del TTP/pie plano valgo del adulto, la endoscopia de un tendón que no se encuentre roto o con una degeneración avanzada permite obviar el tiempo abierto convencional.
Endoscopia de los tendones peroneos
La endoscopia de los tendones peroneos es una técnica que permite la visualización y la actuación quirúrgica desde la unión miotendinosa hasta el tubérculo calcáneo de los peroneos, visualizando los tendones peroneos en su trayecto intravaina.
Aunque se sigue considerando una técnica novedosa, su uso se remonta a finales de los años noventa. Como ha ocurrido con el resto de las técnicas endoscópicas y artroscópicas, la tendoscopia de los peroneos nos ha permitido una nueva visión, mínimamente invasiva, y con ello se ha profundizado en el conocimiento de ciertas patologías y se han identificado nuevas entidades.
El diagnóstico de las lesiones de los tendones peroneos se basa fundamentalmente en la clínica, la exploración y en pruebas complementarias como la ecografía y la RM. No obstante, ambas pruebas tienen un porcentaje de falsos positivos y negativos que deben considerarse. Esto es debido al propio trayecto cambiante de los tendones y a su paso por túneles osteofibrosos que dificultan su seguimiento ecográfico. Aunque la RM podría obviar parte de estos problemas, aparecen otros como el conocido como efecto del ángulo mágico, que se ve favorecido por la posición del pie y el tobillo(42).
Consideraciones anatómicas
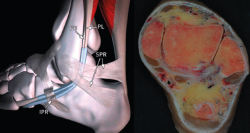
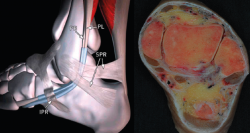
Los tendones peroneos se originan en el músculo peroneo brevis y longus. El músculo peroneo longus se inserta en los 2/3 proximales del peroné mientras que el peroneo brevis lo hace algo más distalmente sobre el peroné y la membrana interóseo. El peroneo corto se vuelve tendinoso unos 4 cm proximales a la punta del peroné, mientras que el peroneo brevis lo hace más distalmente, a unos 3 cm. Pasan posteriormente por detrás del peroné a modo de polea, quedando en dicha posición gracias a la formación de un túnel osteofibroso formado por el peroné y el retináculo peroneo superior (Figura 5).
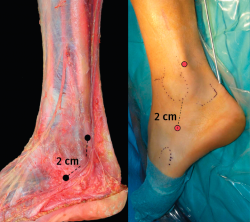
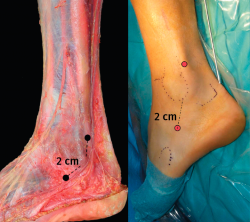
En esta región anatómica debe tomarse en consideración la cercanía de 2 estructuras nerviosas, el nervio peroneo superficial (NPS) y el NS. El NPS estaría en riesgo fundamentalmente en el portal proximal por encima del maléolo peroneal, mientras que el NS lo estaría al realizar el portal distal, del que está muy cercano, sobre todo cuanto más nos alejamos del maléolo peroneal, razón esta a tener en cuenta a la hora de planear el portal distal, que no debería medir mas allá de los 2 cm (Figura 6).
Indicaciones
Entre las indicaciones para una endoscopia de los tendones peroneos, podrían diferenciarse aquellos como procedimiento aislado y aquellas como técnicas coadyuvantes o accesorias(43). Estas indicaciones son:
- Tendinopatía de los peroneos.
- Tenosinovitis de los peroneos (postraumáticas o reumáticas).
- Subluxación intravaina de los peroneos.
- Musculatura de inserción baja que ocasione dolor o subluxación intravaina.
- Roturas parcial de uno o de los dos tendones peroneos.
- Subluxación de los tendones peroneos, ya sea por un surco retromaleolar plano o por la presencia de un peroneus quartus.
- Irregularidades o prominencias en el surco retromaleolar.
- Adherencias postoperatorias.
- En ocasiones, la tendoscopia será un procedimiento accesorio tras tratar una inestabilidad de tobillo o realizar una osteotomía de calcáneo por un varo concomitante del retropié.
Las contraindicaciones para una endoscopia de los peroneos serían:
- Relativas. Roturas masivas de los peroneos, dado que es complicada la reparación endoscópica. En estos casos, puede realizarse una endoscopia de los peroneos para objetivar y marcar la rotura y posteriormente realizar una miniopen o adecuar la incisión a las necesidades de reparación (Figura 7).
Técnica quirúrgica
Es recomendable contar con un material de artroscopia de pequeña articulación (óptica de 2,7 mm a 30°, preferiblemente larga). El espacio para la realización de la endoscopia es muy limitado, de tal manera que salvo en pacientes de gran tamaño, puede ser complicada la introducción de la óptica de 4 mm e incluso producir iatrogenia.
Se recomienda colocar al paciente en decúbito lateral. Posteriormente, se procede al marcado de las referencias anatómicas (Figura 7). La isquemia/torniquete se puede colocar en la pantorrilla, aunque ello puede dificultar la movilización del tobillo y de la óptica. Por ello, se recomienda colocarla en el muslo. El suero se utiliza a gravedad, sin bomba para artroscopia. Los portales se realizan utilizando un bisturí del n.º 11. Se recomienda realizar 2 portales convencionales a unos 2 cm proximales y distales a la punta del maléolo medial. El portal distal se crea primero, sobre el tendón, incidiendo solo la piel y disecando de forma roma hasta la vaina tendinosa para minimizar el riesgo de lesión del NS. La vaina se abre con una incisión perpendicular al eje mayor del tendón. La disposición cruzada entre la incisión cutánea y la del tendón es útil para evitar agrandar/desgarrar de manera no intencionada el agujero de entrada cuando se mueve la óptica durante la cirugía.
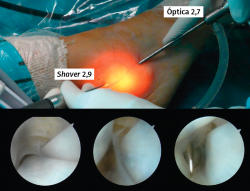
Una vez introducida la óptica, se explora la región inframaleolar con facilidad. Para progresar hacia la región retromaleolar y supramaleolar, es de utilidad realizar una flexión plantar del tobillo. De esta forma, se alinea la dirección de la parte distal y proximal de los tendones facilitando el deslizamiento de la óptica recta. Bajo visualización directa, se introduce una aguja intramuscular en la región del portal proximal, a unos 2 cm en proximal al maléolo medial. Con la óptica en el portal distal, podemos introducir un palpador o un sinoviotomo por el portal proximal (Figura 8). EL sinoviotomo puede ser de 2,9 mm o, en ocasiones, de 3,5 mm. Cuando se finaliza la intervención, se evacúa el suero en lo posible y se cierran los portales. Se coloca un vendaje compresivo que se mantiene hasta la primera cura. En la primera cura se deja un apósito adhesivo.
Postoperatorio
El postoperatorio debe adecuarse a la lesión tratada. Así, como procedimiento quirúrgico aislado en tenosinovitis, músculos de inserción baja, peroneus quartus, etc., se autoriza la carga inmediata en el postoperatorio según la tolerancia al dolor. Se estimula al paciente para que cruce la pierna operada sobre la sana y realice ejercicios de inversión y eversión activas.
Como procedimiento accesorio (tras osteotomías del calcáneo, inestabilidades del tobillo, etc.) o si se ha realizado reparación de roturas de peroneos de mayor entidad, el postoperatorio será entonces el propio del procedimiento principal y más limitante.
Trucos
- Para la realización del primer portal distal es de utilidad visualizar la vaina y abrirla con control visual directo ayudado de unas minierinas de separación.
- La flexión plantar del pie ayuda a avanzar la óptica recta hacia la zona retro- y supramaleolar.
- En tobillos muy edematizados o con abundante panículo adiposo es de utilidad el marcado del trayecto de los peroneos con un ecógrafo.
- Si se objetiva una rotura que precise una sutura larga, se recomienda marcar los extremos distales y proximales de la rotura con 2 agujas para así limitar la incisión necesaria para la reparación.
Resultados y literatura
Las ventajas potenciales de la endoscopia de los peroneos son comunes a las de otros procedimientos artroscópicos: menor invasividad, menor dolor postoperatorio, menor riesgo de infección y la posibilidad de iniciar la movilización más precozmente. Su primera referencia en la literatura se debe a van Dijk en el año 1998(44).
En la literatura encontramos referencias tanto como técnica con valor diagnóstico como terapéutica(45,46). Su vertiente diagnóstica adquiere especial relevancia dada la dificultad de diagnósticos precisos con las pruebas complementarias. A su vez, los hallazgos patológicos durante la endoscopia pueden ser tratados, en múltiples indicaciones. Así, se han descrito mejorías clínicas en tratamiento de adherencias, tenosinovitis y roturas parciales(47,48,49).
Otras indicaciones con respaldo bibliográfico son las luxaciones intravaina y los procedimientos de profundización del surco retroperoneal(50,51,52,53).
No obstante, todos estos artículos presentan niveles de evidencia IV o V, por lo que deberán ampliarse los niveles de evidencia para extraer buenos niveles de recomendación(54).
Puntos clave
- La patología de los tendones peroneos con frecuencia se asocia o es consecuencia de alteraciones de la biomecánica de la articulación subtalar, inestabilidades de tobillos o desaxaciones en varo del retropié. En estos casos, la actuación endoscópica en los peroneos solo será de utilidad si la causa subyacente es correctamente tratada.
- La sinovectomía y la regularización de las roturas degenerativas parciales parecen ser los gestos quirúrgicos más frecuentes y asociados a mejores resultados.
- Una disección cuidadosa y roma, con una identificación visual de la vaina de las peroneos, puede evitar lesiones iatrogénicas tanto del NS como del propio tendón durante la introducción.
- La endoscopia de los peroneos es una técnica ideal para la identificación de inserciones musculares bajas y peroneus quartus en síndromes de luxación intravaina de los peroneos.
Figuras
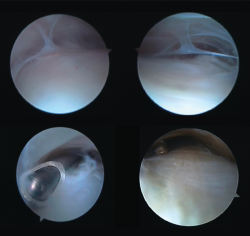
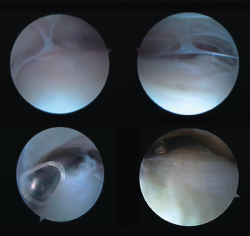
Figura 2. Capturas superiores muestran la presencia de adherencias entre el tendón de Aquiles y su peritendón. Capturas inferiores muestran la resección de las adherencias con un sinoviotomo artroscópico o shaver.
Figura 3. Referencias anatómicas para los portales en la tendoscopia del tendón tibial posterior. 1: tuberosidad navicular; 2: maléolo tibial; 3: portal distal (primero); 4: portal proximal (segundo).
Figura 4. Introducción de la óptica con trocar romo por el portal distal en la tendoscopia del tibial posterior.
Figura 5. Visión del retináculo superior de los peroneos (SPR). PB: peroneo breve; PL: peroneo largo; IPR: retináculo inferior de los peroneos.
Figura 6. Relación anatómica entre los portales de la tendoscopia de los peroneos y los nervios peroneo superficial (anterior) y sural (posterior)
Figura 7. Localización de una ruptura del tendón peroneo corto que es marcado con una aguja para su posterior sutura a través de una técnica miniopen.
Información del artículo
Cita bibliográfica
Autores
Daniel Poggio Cano
Servicio de Cirugía Ortopédica y Traumatología. Unidad de Cirugía de Pie y Tobillo. Hospital Clínic i Provincial. Barcelona
Institut Clínic de l'Aparell Locomotor (ICAL)
Manuel Monteagudo de la Rosa
Presidente de la SEMCPT
Unidad de Cirugía de Pie y Tobillo. Cirugía Ortopédica y Traumatología. Hospital Universitario Quirónsalud Madrid
Facultad de Medicina. Universidad Europea. Madrid
Servicio de Traumatología y Cirugía Ortopédica. Hospital Universitario Fundación Alcorcón. Alcorcón. Madrid
Departamento de Especialidades Médicas. Cátedra de Histología y Embriología General.
Facultad de Medicina. Universidad de Alcalá. Madrid
Vicepresidente 2.º de la SEMCPT
Material adicional
Se puede consultar el Vídeo 1 que acompaña a este artículo en:
https://fondoscience.s3-eu-west-1.amazonaws.com/fs-reaca-videos/reaca.fs...
Responsabilidades éticas
Conflicto de interés. Los autores declaran no tener ningún conflicto de intereses.
Financiación. Este trabajo no ha sido financiado.
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Referencias bibliográficas
-
1Clain MR, Baxter DE. Achilles tendinitis. Foot Ankle. 1992;13(8):482-7.
-
2O’Brien M. The anatomy of the Achilles tendon. Foot Ankle Clin. 2005;10(2):225-38.
-
3Jarvinen TA, Kannus P, Maffulli N, Khan KM. Achilles tendon disorders: etiology and epidemiology. Foot Ankle Clin. 2005;10(2):255-66.
-
4Hennessy MS, Molloy AP, Sturdee SW. Nonisertional Achilles tendinopathy. Foot Ankle Clin. 2007;12:617-41.
-
5Zantop T, Tillmann B, Petersen W. Quantitative assessment of blood vessels of the human Achilles tendon: an inmunohistochemical cadaver study. Arch Orthop Trauma Surg. 2003;123(9):501-4.
-
6Holmes GB, Lin J. Etiologic factors associated with symptomatic Achilles tendinopathy. Foot Ankle Int. 2006;27(11):952-9.
-
7Van Sterkenburg, van Dijk CN. Mid-portion Achilles tendinopathy: why painful? An evidence-based philosophy. Knee Surg Sports Traumatol Arthrosc. 2011;19(8):1367-75.
-
8Puddu G, Ippolito E, Postacchini F. A classification of Achilles tendon disease. Am J Sports Med. 1976;4(4):145-50.
-
9Nunley JA. The Achilles tendon. Treatment and rehabilitation. Nueva York: Springer; 2009.
-
10Maffulli N, Kenward MG, Testa V, Capasso G, Regine R, King JB. Clinical diagnosis of Achilles tendinopathy with tendinosis. Clin J Sports Med. 2003;13(1):11-5.
-
11Khan KM, Forster BB, Robinson J, Cheong Y, Louis L, Maclean L, Taunton JE. Are ultrasound and magnetic resonance imaging of value in assessment of Achilles tendon disorders? A two year prospective study. Br J Sports Med. 2003;37(2):149-53.
-
12Mafulli N, Longo UG, Denaro V. Novel approaches for the management of tendinopathy. J Bone Joint Surg Am. 2010;92(15):2604-13.
-
13Van Sterkenburg M, Kerkhoffs G, Kleipool RP, van Dijk CN. The plantaris tendon and a potential role in mid portion Achilles tendinopathy: an observational anatomical study. J Anat. 2011;218:336-41.
-
14Cummins EJ, Anson BJ. The structure of the calcaneal tendon (of Achilles) in relation to orthopedic surgery with additional observations on the plantaris muscle. Surg Gynecol Obstet. 1946;83:107-16.
-
15Shalabi A, Kristoffersen-Wilberg M, Svensson L, Aspelin P, Movin T. Eccentric training of the gastrocnemius. Am J Sports Med. 2004;32:1286-91.
-
16Reddy SS, Pedowitz DI, Parekh SG, Omar IM, Wapner KL. Surgical treatment for chronic disease and disorders of the Achilles tendon. J Am Acad Orthop Surg. 2009;17:3-14.
-
17Longo UG, Ronga M, Mafulli N. Achilles tendinopathy. Sports Med Arthrosc Rev. 2009;17:112-26.
-
18Maquirriain J. Endoscopic release of Achilles peritenon. Arthroscopy. 1998;14(2):182-5.
-
19Thermann H, Benetos IS, Panelli C, Gavriilidis I, Feil S. Endoscopic treatment of chronic mid portion Achilles tendinopathy: novel technique with short-term results. Knee Surg Sports Traumatol Arthrosc. 2009;17(10):1264-9.
-
20Longo UG, Ramamurthy C, Denaro V, Maffulli N. Minimally invasive stripping for chronic Achilles tendinopathy. Disabil Rehabil. 2008;30:1709-13.
-
21Testa V, Capasso G, Benazzo F, Mafulli N. Management of Achilles tendinopathy by ultrasound-guided percutaneous tenotomy. Med Sci Sports Exerc. 2002;34(4):573-80.
-
22Maffulli N, Testa V, Capasso G, Bifulco G, Binfield PM. Results of percutaneous longitudinal tenotomy for Achilles tendinopathy in middle and long-distance runners. Am J Sports Med. 1997;25(6):835-40.
-
23Van Sterkenburg MN, Kerkhoffs GM, van Dijk CN. Good outcome alter stripping the plantaris tendon in patients with chronic mid-portion Achilles tendinopathy. Knee Surg Sports Traumatol Arthros. 2001;19:1362-6.
-
24Paavola M, Orava S, Leppilahti J, Kannus P, Järvinen M. Chronic Achilles tendon overuse injury: complications after surgical treatment. An analysis of 432 consecutive patients. Am J Sports Med. 2000;28:77-82.
-
25Wapner KL, Pavlock GS, Hecht PJ, Naselli F, Walther R. Repair of chronic Achilles tendon rupture with flexor hallucis longus tendon transfer. Foot Ankle. 1993;14(8):443-9.
-
26Maquirriain J. Surgical treatment of chronic Achilles tendinopathy: long-term results of the endoscopic technique. J Foot Ankle Surg. 2013;52(4):451-5.
-
27Steenstra F, Van Dijk CN. Achilles tendoscopy. Foot Ankle Clin. 2006;11:429-38.
-
28Vega J, Cabestany JM, Golanó P, Pérez-Carro L. Endoscopic treatment for chronic Achilles tendinopathy. Foot Ankle Surg. 2008;14(4):204-10.
-
29Font Ll, Poggio D, Asunción J. Tendoscopia del Aquiles. Rev Pie Tobillo. 2009;XXIII(2):75-8.
-
30Pearce CJ, Carmichael J, Calder JD. Achilles tendinoscopy and plantaris tendon release and division in the treatment of non-insertional Achilles tendinopathy. Foot Ankle Surg. 2012;18(2):124-7
-
31Gianakos AL, Ross KA, Hannon CP, Duke GL, Prado MP, Kennedy JG. Functional outcomes of tibialis posterior tendoscopy with comparison to magnetic resonance imaging. Foot Ankle Int. 2015;36(7):812-9.
-
32Wertheimer SJ, Weber CA, Loder BG, Calderone DR, Frascone ST. The role of endoscopy in treatment of stenosing posterior tibial tenosynovitis. J Foot Ankle Surg. 1995;34:15-22.
-
33Van Dijk CN, Knort N, Scholten PE. Tendoscopy of the posterior tibial tendon. J Arthroscopic Rel Surg. 1997;13(6):692-8.
-
34Monteagudo M, Maceira E. Posterior tibial tendoscopy. Foot Ankle Clin N Am. 2015;20:1-13.
-
35Bulstra GH, Olsthoorn PGM, van Dijk CN. Tendoscopy of the posterior tibial tendon. Foot Ankle Clin. 2006;11:421-7.
-
36Chow HT, Chan KB, Lui TH. Tendoscopic debridement for stage I posterior tibial tendon dysfunction. Knee Surg Sports Traumatol Arthrosc. 2005;13:695-8.
-
37Khazen G, Khazen C. Tendoscopy in stage I posterior tibial tendon dysfunction. Foot Ankle Clin. 2012;17(3): 399-406.
-
38Lui TH. Endoscopic assisted posterior tibial tendon reconstruction for stage 2 posterior tibial tendon insufficiency. Knee Surg Sports Traumatol Arthrosc. 2007;15(10):1228-34.
-
39Hua Y, Chen S, Li Y, Wu Z. Arthroscopic treatment for posterior tibial tendon lesions with a posterior approach. Knee Surg Sports Traumatol Arthrosc. 2015;23(3):879-83.
-
40Bernasconi A, Sadile F, Welck M, Mehdi N, Laborde J, Lintz F. Role of tendoscopy in treating stage II posterior tibial tendon dysfunction. Foot Ankle Int. 2018;39(4):433-42.
-
41Monteagudo M, Maceira E, Martínez de Albornoz P. Foot and ankle tendoscopies: current concepts review. EFORT Open Rev. 2016;1:440-7.
-
42Mengiardi B, Pfirrmann CW, Schöttle PB, Bode B, Hodler J, Vienne P, Zanetti M. Magic angle effect in MR imaging of ankle tendons: influence of foot positioning on prevalence and site in asymptomatic subjects and cadaveric tendons. Eur Radiol. 2006;16(10):2197-206.
-
43Sammarco VJ. Peroneal tendoscopy: indications and techniques. Sports Med Arthrosc. 2009;17:94-9.
-
44Van Dijk CN, Kort N. Tendoscopy of peroneal tendons. Arthroscopy. 1998;14:471-8.
-
45Panbhavi VK, Trevino SG. The technique of peroneal tendoscopy and its role in management of peroneal tendon anomalies. Tech Foot Ankle Surg. 2003;2:192-8.
-
46Bare A, Ferkel RD. Peroneal tendon tears: associated arthroscopic findings and results after repair. Arthroscopy. 2009;25:1288-97.
-
47Vega J, Golano P, Batista JP, Malagelada F, Pellegrino A. Tendoscopic procedure associated with peroneal tendons. Tech Foot Ankle Surg. 2013;12:39-48.
-
48Scholten PE, van Dijk CN. Tendoscopy of the peroneal tendons. Foot Ankle Clin. 2006;11:415-20.
-
49Jerosch J, Aldawoudy A. Tendoscopic management of peroneal tendon disorders. Knee Surg Sports Traumatol Arthrosc. 2007;15:806-10.
-
50Scholten PE, Breugem SJ, van Dijk CN. Tendoscopic treatment of recurrent peroneal tendon dislocation. Knee Surg Sports Traumatol Arthrosc. 2013;21:1304-6.
-
51Marmotti A, Cravino M, Germano M, Del Din R, Rossi R, Tron A, et al. Peroneal tendoscopy. Curr Rev Musculoskelet Med. 2012;5:135-44.
-
52Guillo S, Calder JD. Treatment of recurring peroneal tendon subluxation in athletes: endoscopic repair of the retinaculum. Foot Ankle Clin. 2013;18:293-300.
-
53Michels F, Jambou S, Guillo S. Endoscopic treatment of intrasheath peroneal tendon subluxation. Case Rep Med. 2013:274685.
-
54Cychosz CC, Phisitkul P, Barg A, Nickisch F, van Dijk CN, Glazebrook MA. Foot and ankle tendoscopy: evidence based recommendations. Arthroscopy. 2014;30:755-65.
Descargar artículo:
Licencia:
Este contenido es de acceso abierto (Open-Access) y se ha distribuido bajo los términos de la licencia Creative Commons CC BY-NC-ND (Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional) que permite usar, distribuir y reproducir en cualquier medio siempre que se citen a los autores y no se utilice para fines comerciales ni para hacer obras derivadas.
Comparte este contenido
En esta edición
- El tobillo se suma a la serie de números monográficos
- Artroscopia de tobillo, la artroscopia del presente o de un futuro no muy lejano
- Anatomía del tobillo
- Artroscopia anterior del tobillo: escuela de Ámsterdam en artroscopia de tobillo
- Pinzamiento de partes blandas del tobillo
- Pinzamiento óseo del tobillo
- Lesiones osteocondrales de tobillo: conceptos generales
- Tratamiento artroscópico de las lesiones osteocondrales de tobillo
- Inestabilidad de tobillo: etiología, semiología y nuevos conceptos
- Artroscopia de retropié: escuela de Ámsterdam en artroscopia de tobillo
- Pinzamiento posterior del tobillo: tratamiento artroscópico
- Endoscopia de los tendones Aquiles, tibial posterior y peroneos
- Microinestabilidad de tobillo tratada mediante reparación artroscópica del ligamento peroneo-astragalino anterior según técnica all-inside. A propósito de un caso
- Transferencia endoscópica del tendón del músculo flexor <em>hallucis longus</em>
- Anatomía de los ligamentos talofibular anterior y calcaneofibular
Más en PUBMED
Más en Google Scholar


Revista Española de Artroscopia y Cirugía Articular está distribuida bajo una licencia de Creative Commons Reconocimiento-NoComercial-SinObraDerivada 4.0 Internacional.